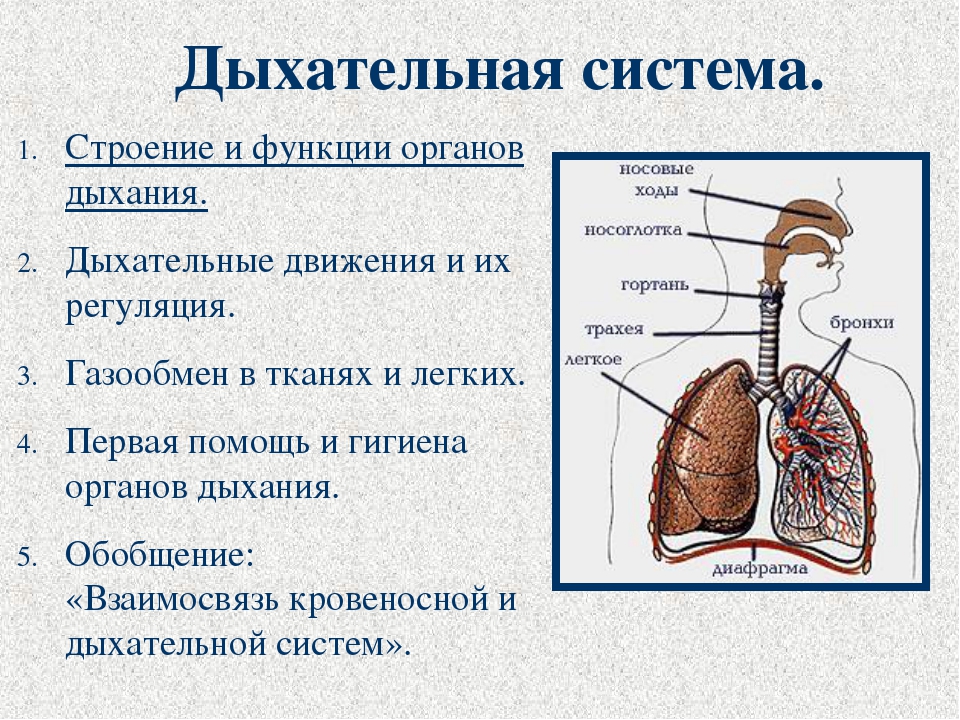
Строение и функции органов дыхания — урок. Биология, Человек (8 класс).
Система органов дыхания состоит из воздухоносных путей и лёгких.
К верхним воздухоносным путям относятся: носовая полость, носоглотка, а к нижним — гортань,трахея и бронхи.
Воздух попадает в полость носа через ноздри. Эпителий носовой полости выделяет слизь, которая склеивает пылинки и уничтожает микроорганизмы. Слизистая оболочка носовой полости выстлана мерцательным эпителием. Его реснички удаляют частицы пыли вместе со слизью. Слизистая хорошо снабжается кровью, что способствует согреванию и увлажнению воздуха. В носовой полости расположены также обонятельные рецепторы.
Из носовой полости очищенный, согретый и увлажнённый воздух попадает в носоглотку, а затем в гортань.
Гортань образована хрящами, самый крупный из которых — щитовидный. Важную роль выполняет надгортанник — хрящевая пластинка, расположенная над входом в гортань. Надгортанник закрывает вход в гортань при глотании и препятствует попаданию пищи в воздухоносные пути.
В полости гортани расположены голосовые связки. Между ними имеется голосовая щель. Звук появляется, когда воздух проходит сквозь сомкнутую голосовую щель. Края связок при этом вибрируют, и возникают звуковые колебания. У женщин и детей голосовые связки короткие и тонкие, поэтому у них голос высокий. У мужчин связки всегда более длинные, и мужской голос более низкий. В гортани возникает только звук. Формирование членораздельной речи происходит с участием языка, губ, зубов, щёк.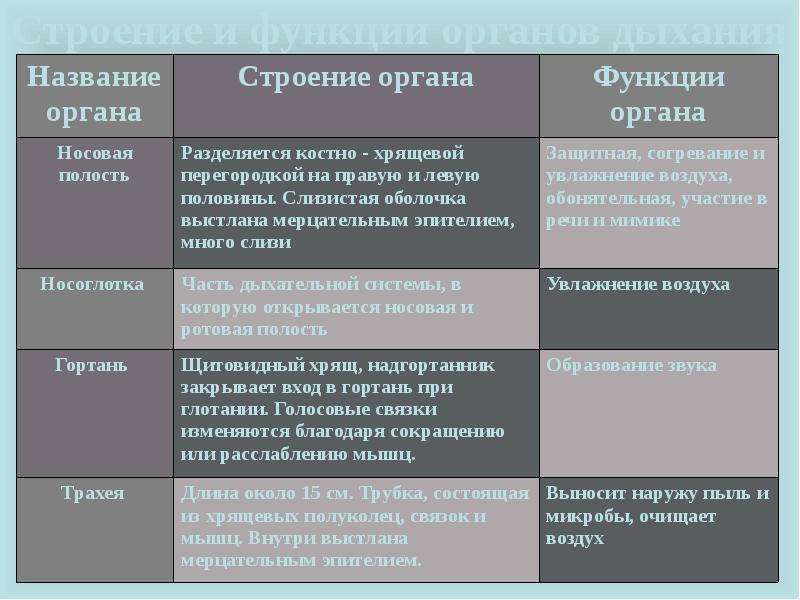
От нижнего края гортани отходит трахея. Это трубка, образованная \(16\)–\(20\) хрящевыми полукольцами, выстланная внутри мерцательным эпителием. Мягкой частью (без хряща) трахея прилегает к пищеводу.
Трахея делится на два бронха.
Бронхи входят в лёгкие и образуют всё более мелкие веточки, на концах которых расположены альвеолы. Стенки альвеол состоят из одного слоя эпителиальной ткани и оплетены густой сетью кровеносных капилляров. Такое строение альвеол обеспечивает газообмен между воздухом, находящимся в лёгких, и кровью.
Лёгкие — парные органы. Они располагаются в грудной полости и плотно прилегают к её стенкам.
Заболевания органов дыхания
Органы дыхания – это система, отвечающая за снабжение организма кислородом и выведение таких продуктов жизнедеятельности, как углекислый газ. Из-за сложности строения и постоянного взаимодействия с внешними негативными факторами именно органы дыхания чаще всего страдают от аллергических раздражителей, инфекционных и вирусных заболеваний, травм и химических поражений. По частоте заболевания дыхательной системы значительно опережают кардиологические и прочие патологии.
Из-за сложности строения и постоянного взаимодействия с внешними негативными факторами именно органы дыхания чаще всего страдают от аллергических раздражителей, инфекционных и вирусных заболеваний, травм и химических поражений. По частоте заболевания дыхательной системы значительно опережают кардиологические и прочие патологии.
Симптомы заболеваний органов дыхательной системы:
- Затрудненное дыхание через нос – один из первых признаков заболевания. Причиной могут быть как особенности анатомического строения, так и отек слизистых оболочек носа, увеличение объема и разрастание тканей, реакция на раздражители или медицинские средства.
- Отдышка. Этот симптом может возникать после физических нагрузок любой интенсивности. Характеризуется изменением характера дыхания, ритма и частоты дыхательных движений. В тяжелых случаях может перерастать в приступы удушья.
- Свист во время дыхания. Данный симптом проявляется в том случае, если дыхательные пути сужены.
- Кашель. Резкое сокращение мышц буквально выбрасывает воздух из легких. Несмотря на то, что это естественная реакция организма на раздражение дыхательных путей, кашель может быть очень опасен, так как вызывает значительные перегрузки организма и препятствует снабжению организма достаточным количеством кислорода.
Лечение органов дыхания в Кисловодске
Кисловодск славится удивительно чистым воздухом, обилием солнечных дней и уникальными нарзанами – «минеральными водами богатырей». Здесь в изобилии растут хвойные деревья, а холмы, окружающие город, создают уникальный микроклимат. Все это благотворно влияет на органы дыхания. Именно поэтому основной профиль санатория «Смена» – лечение неспецифических бронхо-легочных патологий, аллергических заболеваний и болезней ЛОР-органов.
Все оздоровительные процедуры в санатории для детей с родителями «Смена» назначаются с учетом индивидуальных показаний и противопоказаний. Наши специалисты грамотно сочетают природные факторы и современные медицинские методики, благодаря чему на организм пациента оказывается комплексное лечебное влияние.
Время выполнения скрипта: 0.003 сек.
THE INFLUENCE OF MOTOR TRANSPORT EMISSIONS ON MORBIDITY AND HEALTH RISK OF THE POPULATION OF TYUMEN CITY | Litvinova
The aim of the work is to study the dynamics and structure of morbidity among children (under 14 years), adults (over 18 years) and the possible impact of concentrations of motor transport emissions on the morbidity of people living in the study area of Tyumen city, as well as the assessment of carcinogenic risks from inhalation of chemicals in ambient air from road transport. Methods. Field observations of average annual concentrations of emissions (carbon oxide (II), nitrogen dioxide, soot, suspended solids, formaldehyde, lead) were taken from highways with traffic volume 3000 vehicles/hour of the Kalinin district of Tyumen city, the principle of operation of devices — electrochemical. The measurements were carried out during 6 years in autumn-winter and spring-summer periods, 4 times a day.
 The risk of development of diseases of the Central nervous system is minimal.
The risk of development of diseases of the Central nervous system is minimal. 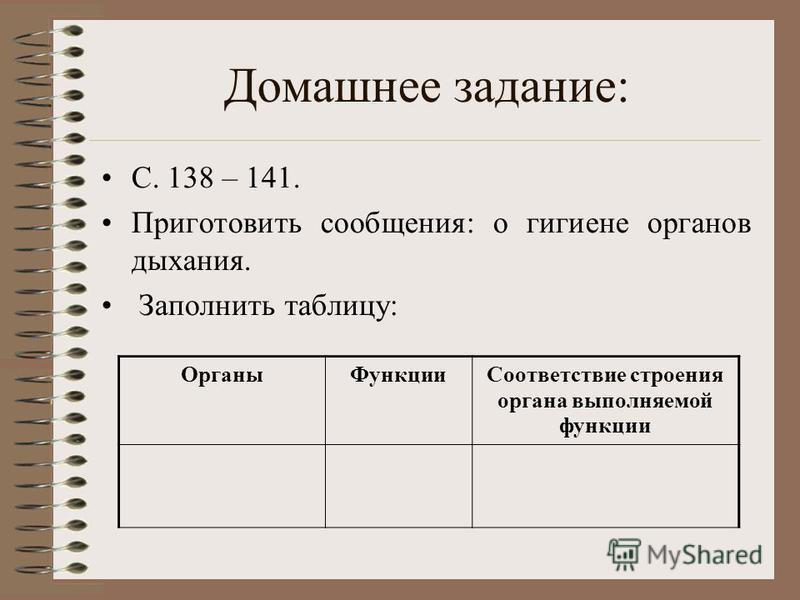 11 Окружающая среда Экология человека 2018.08 В-третьих, автомобильные газы представляют собой чрезвычайно сложную, недостаточно изученную смесь токсичных компонентов, поступающую в городской застройке в приземный слой воздуха, где их рассеивание затруднено [2, 14, 16, 17, 19, 20]. Целью исследования было изучение динамики и структуры заболеваемости среди детей (до 14 лет), взрослого населения (старше 18 лет) и возможного влияния концентраций выбросов автотранспорта на заболеваемость людей, проживающих в Калининском административной округе г. Тюмени, а также оценка канцерогенных рисков от ингаляции химических веществ в атмосферный воздух автотранспортом для взрослых и детей. В работе на первом этапе изучена связь между среднегодовыми концентрациями загрязнителей атмосферного воздуха от автотранспорта исследуемого района города и данными по заболеваемости среди взрослого и детского населения в течение 6 лет с 2011 по 2016 г. На втором этапе проведена оценка риска здоровью канцерогенных и неканцерогенных влияний загрязнения воздуха.
11 Окружающая среда Экология человека 2018.08 В-третьих, автомобильные газы представляют собой чрезвычайно сложную, недостаточно изученную смесь токсичных компонентов, поступающую в городской застройке в приземный слой воздуха, где их рассеивание затруднено [2, 14, 16, 17, 19, 20]. Целью исследования было изучение динамики и структуры заболеваемости среди детей (до 14 лет), взрослого населения (старше 18 лет) и возможного влияния концентраций выбросов автотранспорта на заболеваемость людей, проживающих в Калининском административной округе г. Тюмени, а также оценка канцерогенных рисков от ингаляции химических веществ в атмосферный воздух автотранспортом для взрослых и детей. В работе на первом этапе изучена связь между среднегодовыми концентрациями загрязнителей атмосферного воздуха от автотранспорта исследуемого района города и данными по заболеваемости среди взрослого и детского населения в течение 6 лет с 2011 по 2016 г. На втором этапе проведена оценка риска здоровью канцерогенных и неканцерогенных влияний загрязнения воздуха.
 Для анализа были выбраны приоритетные вещества, составляющие более 90 % вклада в общей массе выбросов района по данным наблюдений Центра гигиены и эпидемиологии по Тюменской области [4, 6]. Проведен корреляционный анализ влияния качества атмосферного воздуха на заболеваемость детского (до 14 лет) и взрослого населения (18 лет и старше) исследуемого района с оживленными транспортными магистралями по данным о числе заболеваний, зарегистрированных у пациентов, проживающих в районе обслуживания медицинской организации (городская поликлиника № 5 г. Тюмени, форма № 12), за 6 лет (2011-2016). Обработка была проведена с помощью программы SPSS Statistics. Оценка статистической значимости коэффициента корреляции r осуществлялась при помощи t-критерия при уровнях значимости p = 0,01 и p = 0,05. Для анализа корреляционной зависимости использовался коэффициент корреляции Пирсона, так как количество сопоставляемых переменных равно двум (средняя годовая концентрация химического вещества и заболеваемость), получено нормальное распределение сопоставляемых переменных, переменные имеют линейную взаимосвязь: с ростом загрязнения автотранспортом исследуемого района растет заболеваемость органов дыхания, сердечно-сосудистой системы, болезни крови и кроветворных органов и др.
Для анализа были выбраны приоритетные вещества, составляющие более 90 % вклада в общей массе выбросов района по данным наблюдений Центра гигиены и эпидемиологии по Тюменской области [4, 6]. Проведен корреляционный анализ влияния качества атмосферного воздуха на заболеваемость детского (до 14 лет) и взрослого населения (18 лет и старше) исследуемого района с оживленными транспортными магистралями по данным о числе заболеваний, зарегистрированных у пациентов, проживающих в районе обслуживания медицинской организации (городская поликлиника № 5 г. Тюмени, форма № 12), за 6 лет (2011-2016). Обработка была проведена с помощью программы SPSS Statistics. Оценка статистической значимости коэффициента корреляции r осуществлялась при помощи t-критерия при уровнях значимости p = 0,01 и p = 0,05. Для анализа корреляционной зависимости использовался коэффициент корреляции Пирсона, так как количество сопоставляемых переменных равно двум (средняя годовая концентрация химического вещества и заболеваемость), получено нормальное распределение сопоставляемых переменных, переменные имеют линейную взаимосвязь: с ростом загрязнения автотранспортом исследуемого района растет заболеваемость органов дыхания, сердечно-сосудистой системы, болезни крови и кроветворных органов и др.

 . Обсуждение результатов Результаты исследования показали сильную корреляционную связь между среднегодовой концентрацией оксида углерода (II) и болезнями крови и кроветворных органов: анемией r = 0,965; p = 0,008, а также болезнями органов дыхания: бронхитом хроническим r = 0,894; p = 0,04, аллергическим ринитом r = 0,957; p = 0,011 среди детей до 14 лет. Влияние на анемию обусловлено способностью оксида углерода (II) превращать часть гемоглобина в карбоксигемо-глобин, что ведет к развитию гипоксии и нарушению тканевого дыхания. Диоксид азота снижает сопротивление организма к заболеваниям, уменьшает уровень гемоглобина в крови, раздражает дыхательные пути. При длительном вдыхании этого газа происходит кислородное голодание тканей, особенно у детей. Газ вызывает болезни органов дыхания, кровообращения и злокачественные новообразования [9, 21, 22]. На территории Калининского округа с оживленными магистралями отмечена сильная связь между концентрацией диоксида азота и астмой r = 0,895; p = 0,040, а также бронхитом хроническим r = 0,890; p = 0,043 у детей.
. Обсуждение результатов Результаты исследования показали сильную корреляционную связь между среднегодовой концентрацией оксида углерода (II) и болезнями крови и кроветворных органов: анемией r = 0,965; p = 0,008, а также болезнями органов дыхания: бронхитом хроническим r = 0,894; p = 0,04, аллергическим ринитом r = 0,957; p = 0,011 среди детей до 14 лет. Влияние на анемию обусловлено способностью оксида углерода (II) превращать часть гемоглобина в карбоксигемо-глобин, что ведет к развитию гипоксии и нарушению тканевого дыхания. Диоксид азота снижает сопротивление организма к заболеваниям, уменьшает уровень гемоглобина в крови, раздражает дыхательные пути. При длительном вдыхании этого газа происходит кислородное голодание тканей, особенно у детей. Газ вызывает болезни органов дыхания, кровообращения и злокачественные новообразования [9, 21, 22]. На территории Калининского округа с оживленными магистралями отмечена сильная связь между концентрацией диоксида азота и астмой r = 0,895; p = 0,040, а также бронхитом хроническим r = 0,890; p = 0,043 у детей. Отмечена сильная корреляционная связь между твердыми частицами и болезнями органов дыхания у детей: астмой r = 0,947; p = 0,015, аллергическим ринитом r = 0,915; p = 0,029, бронхитом хроническим r = 0,951; p = 0,013, между концентрацией взвешенных веществ и астмой r = 0,975; p = 0,005, бронхитом хроническим r = 0,907; p = 0,034. Обнаружена сильная связь концентрации сажи со злокачественными r = 0,961; p = 0,009 и доброкачественными r = 0,953; p = 0,012 новообразованиями. При проникновении взвешенных частиц в органы дыхания происходит нарушение системы дыхания и кровообращения. Вдыхаемые частицы влияют как непосредственно на респираторный тракт, так и на другие органы за счет токсического воздействия входящих в состав частиц компонентов. Люди с хроническими заболеваниями легких, болезнями сердечно-сосудистой системы, астмой, частыми простудными заболеваниями, пожилые и дети особенно чувствительны к влиянию мелких взвешенных частиц [3, 5, 7, 10]. Результаты данного исследования среди детей до 14 лет показали сильную связь концентрации взвешенных веществ не только с заболеваниями органов дыхания, но и болезнями глаза и его придаточного аппарата, в частности конъюнктивитом r = 0,919; p = 0,028.
Отмечена сильная корреляционная связь между твердыми частицами и болезнями органов дыхания у детей: астмой r = 0,947; p = 0,015, аллергическим ринитом r = 0,915; p = 0,029, бронхитом хроническим r = 0,951; p = 0,013, между концентрацией взвешенных веществ и астмой r = 0,975; p = 0,005, бронхитом хроническим r = 0,907; p = 0,034. Обнаружена сильная связь концентрации сажи со злокачественными r = 0,961; p = 0,009 и доброкачественными r = 0,953; p = 0,012 новообразованиями. При проникновении взвешенных частиц в органы дыхания происходит нарушение системы дыхания и кровообращения. Вдыхаемые частицы влияют как непосредственно на респираторный тракт, так и на другие органы за счет токсического воздействия входящих в состав частиц компонентов. Люди с хроническими заболеваниями легких, болезнями сердечно-сосудистой системы, астмой, частыми простудными заболеваниями, пожилые и дети особенно чувствительны к влиянию мелких взвешенных частиц [3, 5, 7, 10]. Результаты данного исследования среди детей до 14 лет показали сильную связь концентрации взвешенных веществ не только с заболеваниями органов дыхания, но и болезнями глаза и его придаточного аппарата, в частности конъюнктивитом r = 0,919; p = 0,028. На врожденные аномалии, злокачественные и доброкачественные новообразования большое влияние оказывает концентрация формальдегида и свинца и его соединений. Данные вещества являются сильнейшими канцерогенами [12]. Среди детского населения установлена сильная связь между концентрацией формальдегида и болезнями органов дыхания: астмой r = 0,960; p = 0,009, аллергическим ринитом r = 0,945; p = 0,015, со злокачественными r = 0,970; p = 0,006, доброкачественными r = 0,966; p = 0,007 новообразованиями. Отмечена сильная связь между концентрацией свинца и анемией r = 0,951; p = 0,013, заболеваниями нервной системы r = 0,915; p = 0,029, врожденными аномалиями r = 0,947; p = 0,015, злокачественными новообразованиями r = 0,961; p = 0,009, доброкачественными новообразованиями r = 0,953; p = 0,012. Свинец поступает в атмосферный воздух с выбросами автотранспорта района в основном в виде аэрозоля неорганических солей и окислов. У детей в возрасте до 5 лет значительно снижается уровень интеллектуального развития.
На врожденные аномалии, злокачественные и доброкачественные новообразования большое влияние оказывает концентрация формальдегида и свинца и его соединений. Данные вещества являются сильнейшими канцерогенами [12]. Среди детского населения установлена сильная связь между концентрацией формальдегида и болезнями органов дыхания: астмой r = 0,960; p = 0,009, аллергическим ринитом r = 0,945; p = 0,015, со злокачественными r = 0,970; p = 0,006, доброкачественными r = 0,966; p = 0,007 новообразованиями. Отмечена сильная связь между концентрацией свинца и анемией r = 0,951; p = 0,013, заболеваниями нервной системы r = 0,915; p = 0,029, врожденными аномалиями r = 0,947; p = 0,015, злокачественными новообразованиями r = 0,961; p = 0,009, доброкачественными новообразованиями r = 0,953; p = 0,012. Свинец поступает в атмосферный воздух с выбросами автотранспорта района в основном в виде аэрозоля неорганических солей и окислов. У детей в возрасте до 5 лет значительно снижается уровень интеллектуального развития. Важным симптомом отравления у детей любого возраста является анемия. Свинец разрушает эритроциты и снижает количество гемоглобина. Как следствие, организм ребенка испытывает хроническое кислородное голодание, что приводит к снижению умственного развития [9]. Аналогичный корреляционный анализ проводился среди взрослого населения (18 лет и старше). Результаты анализа показали среднюю связь между концентрацией оксида углерода (II) и анемией r = 0,765; p = 0,017, сильную связь между концентрацией диоксида азота и астмой r = 0,879; p = 0,049. Установлена сильная связь между концентрацией твердых частиц сажи и аллергическим ринитом r = 0,976; p = 0,005, бронхитом хроническим r = 0,920; p = 0,027, врожденными аномалиями r = 0,988; p = 0,001, злокачественными новообразованиями r = 0,921; p = 0,026, а также доброкачественными новообразованиями r = 0,974; p = 0,005. Отмечена сильная связь между концентрацией взвешенных веществ и астмой r = 0,886; p = 0,045, аллергическим ринитом r = 0,977; p = 0,004, бронхитом хроническим r = 0,984; p = 0,002.
Важным симптомом отравления у детей любого возраста является анемия. Свинец разрушает эритроциты и снижает количество гемоглобина. Как следствие, организм ребенка испытывает хроническое кислородное голодание, что приводит к снижению умственного развития [9]. Аналогичный корреляционный анализ проводился среди взрослого населения (18 лет и старше). Результаты анализа показали среднюю связь между концентрацией оксида углерода (II) и анемией r = 0,765; p = 0,017, сильную связь между концентрацией диоксида азота и астмой r = 0,879; p = 0,049. Установлена сильная связь между концентрацией твердых частиц сажи и аллергическим ринитом r = 0,976; p = 0,005, бронхитом хроническим r = 0,920; p = 0,027, врожденными аномалиями r = 0,988; p = 0,001, злокачественными новообразованиями r = 0,921; p = 0,026, а также доброкачественными новообразованиями r = 0,974; p = 0,005. Отмечена сильная связь между концентрацией взвешенных веществ и астмой r = 0,886; p = 0,045, аллергическим ринитом r = 0,977; p = 0,004, бронхитом хроническим r = 0,984; p = 0,002. Органические соединения свинца нарушают обмен веществ, отмечена сильная связь между концентрацией свинца и заболеваниями эндокринной системы r = 0,970; p = 0,006. Свинец влияет на почки, печень, нервную систему и органы кровообразования, оказывает мутагенное воздействие: установлена сильная 13 Окружающая среда Экология человека 2018.08 связь между концентрацией свинца и врожденными аномалиями r = 0,995; p = 0,000. Результаты исследования среди взрослого населения района показали сильную связь между концентрацией формальдегида и заболеваниями органов дыхания: бронхитом хроническим r = 0,963; p = 0,008, астмой r = 0,924; p = 0,025, между концентрацией формальдегида и злокачественными новообразованиями r = 0,952; p = 0,000. На втором этапе исследования проводился анализ канцерогенных и неканцерогенных влияний загрязнений атмосферного воздуха данного района [8]. При анализе канцерогенных влияний загрязнений атмосферного воздуха величина PCRa вычислялась по формуле 1: PCRa = Е (Сі X URi) х POP/70, (1) где Сі — среднегодовая концентрация і-го вещества; POP — численность популяции, подвергающейся воздействию; URi — единичный риск за всю жизнь (70 лет).
Органические соединения свинца нарушают обмен веществ, отмечена сильная связь между концентрацией свинца и заболеваниями эндокринной системы r = 0,970; p = 0,006. Свинец влияет на почки, печень, нервную систему и органы кровообразования, оказывает мутагенное воздействие: установлена сильная 13 Окружающая среда Экология человека 2018.08 связь между концентрацией свинца и врожденными аномалиями r = 0,995; p = 0,000. Результаты исследования среди взрослого населения района показали сильную связь между концентрацией формальдегида и заболеваниями органов дыхания: бронхитом хроническим r = 0,963; p = 0,008, астмой r = 0,924; p = 0,025, между концентрацией формальдегида и злокачественными новообразованиями r = 0,952; p = 0,000. На втором этапе исследования проводился анализ канцерогенных и неканцерогенных влияний загрязнений атмосферного воздуха данного района [8]. При анализе канцерогенных влияний загрязнений атмосферного воздуха величина PCRa вычислялась по формуле 1: PCRa = Е (Сі X URi) х POP/70, (1) где Сі — среднегодовая концентрация і-го вещества; POP — численность популяции, подвергающейся воздействию; URi — единичный риск за всю жизнь (70 лет). . Полученные уровни канцерогенного риска варьируют в диапазоне от 10-4 до 10-3 и могут быть распределены следующим образом: • уровень риска 10-4-10-3 приемлем только для профессиональных групп и неприемлем для населения в целом. Требуется разработка и проведение плановых оздоровительных мероприятий. К этой группе относится свинец, формальдегид; • уровень риска, превышающий 10-3, неприемлем ни для профессионалов, ни для населения. Необходимо принятие решений о проведении экстренных 14 оздоровительных мероприятий по снижению риска. В группе таких веществ-канцерогенов от автотранспорта данного района — сажа, взвешенные вещества. Значения суммарного канцерогенного риска для взрослых и детей различны. Так, канцерогенный риск для взрослого населения Калининского округа г. Тюмени составил 4,872-10-1, а для детей до 14 лет — 1,796. Риски такого порядка являются очень высокими, и необходимы срочные мероприятия для их снижения. Характеристика риска развития неканцерогенных эффектов осуществлялась путем расчета индекса опасности при сравнении фактических уровней экспозиции с безопасными уровнями воздействия (табл.
. Полученные уровни канцерогенного риска варьируют в диапазоне от 10-4 до 10-3 и могут быть распределены следующим образом: • уровень риска 10-4-10-3 приемлем только для профессиональных групп и неприемлем для населения в целом. Требуется разработка и проведение плановых оздоровительных мероприятий. К этой группе относится свинец, формальдегид; • уровень риска, превышающий 10-3, неприемлем ни для профессионалов, ни для населения. Необходимо принятие решений о проведении экстренных 14 оздоровительных мероприятий по снижению риска. В группе таких веществ-канцерогенов от автотранспорта данного района — сажа, взвешенные вещества. Значения суммарного канцерогенного риска для взрослых и детей различны. Так, канцерогенный риск для взрослого населения Калининского округа г. Тюмени составил 4,872-10-1, а для детей до 14 лет — 1,796. Риски такого порядка являются очень высокими, и необходимы срочные мероприятия для их снижения. Характеристика риска развития неканцерогенных эффектов осуществлялась путем расчета индекса опасности при сравнении фактических уровней экспозиции с безопасными уровнями воздействия (табл. 3). Таблица 3 Уровень неканцерогенного риска для взрослых и детей Калининского округа г. Тюмени Вещество HQ взрослые HQ дети (до 14 лет) Уровень неканцерогенного риска Оксид углерода (II) 23,28 23,28 Чрезвычайно высокий Диоксид азота (IV) 0,02848 0,02848 Низкий Взвешенные вещества 0,695 0,695 Низкий Сажа 0,00825 0,00825 Минимальный Свинец 0,000498 0,000498 Минимальный Формальдегид 0,033 0,033 Минимальный Ранжирование веществ проводилось по величине коэффициента опасности. Значения коэффициентов опасности вредных химических веществ и соответствующие им критические органы и/или системы представлены в табл. 4. Таблица 4 Значения коэффициентов опасности вредных химических веществ и критические органы и/или системы Вещество Органы Оксид углерода (II) Сердечно-сосудистая система Диоксид азота Органы дыхания, кровь Взвешенные вещества Органы дыхания, кровь Сажа Органы дыхания, зубы Свинец Центральная нервная система, кровь, репродуктивная система, гормональная Формальдегид Органы дыхания, глаза Интегральный индекс опасности для условий одновременного поступления нескольких веществ одним (ингаляционным) путем рассчитывался путем суммирования коэффициентов опасности для отдельных компонентов смеси воздействующих веществ.
3). Таблица 3 Уровень неканцерогенного риска для взрослых и детей Калининского округа г. Тюмени Вещество HQ взрослые HQ дети (до 14 лет) Уровень неканцерогенного риска Оксид углерода (II) 23,28 23,28 Чрезвычайно высокий Диоксид азота (IV) 0,02848 0,02848 Низкий Взвешенные вещества 0,695 0,695 Низкий Сажа 0,00825 0,00825 Минимальный Свинец 0,000498 0,000498 Минимальный Формальдегид 0,033 0,033 Минимальный Ранжирование веществ проводилось по величине коэффициента опасности. Значения коэффициентов опасности вредных химических веществ и соответствующие им критические органы и/или системы представлены в табл. 4. Таблица 4 Значения коэффициентов опасности вредных химических веществ и критические органы и/или системы Вещество Органы Оксид углерода (II) Сердечно-сосудистая система Диоксид азота Органы дыхания, кровь Взвешенные вещества Органы дыхания, кровь Сажа Органы дыхания, зубы Свинец Центральная нервная система, кровь, репродуктивная система, гормональная Формальдегид Органы дыхания, глаза Интегральный индекс опасности для условий одновременного поступления нескольких веществ одним (ингаляционным) путем рассчитывался путем суммирования коэффициентов опасности для отдельных компонентов смеси воздействующих веществ. В табл. 5 представлены значения суммарного индекса опасности для всех контролируемых веществ, а также индексы опасности для отдельных органов и систем. Больше всего, 51 % от суммарного индекса опас Экология человека 2018.08 Окружающая среда ности, составляют болезни, связанные с органами дыхания, 48,9 % — болезни сердечно-сосудистой системы, остальные 0,1 % — болезни центральной нервной системы и заболевания глаза и его придаточного аппарата. Таблица 5 Значения суммарного индекса опасности, а также индексов опасности для отдельных органов и систем Критические органы Уровень неканцерогенного риска Органы дыхания 23,756 Чрезвычайно высокий Сердечно-сосудистая система 23,28 Чрезвычайно высокий Центральная нервная система 0,000498 Минимальный Глаза 0,000099 Минимальный Таким образом, можно сделать вывод, что для населения Калининского округа г. Тюмени риск развития заболеваний органов дыхания и сердечно-сосудистой системы является чрезвычайно высоким, риск развития заболеваний центральной нервной системы — минимальным.
В табл. 5 представлены значения суммарного индекса опасности для всех контролируемых веществ, а также индексы опасности для отдельных органов и систем. Больше всего, 51 % от суммарного индекса опас Экология человека 2018.08 Окружающая среда ности, составляют болезни, связанные с органами дыхания, 48,9 % — болезни сердечно-сосудистой системы, остальные 0,1 % — болезни центральной нервной системы и заболевания глаза и его придаточного аппарата. Таблица 5 Значения суммарного индекса опасности, а также индексов опасности для отдельных органов и систем Критические органы Уровень неканцерогенного риска Органы дыхания 23,756 Чрезвычайно высокий Сердечно-сосудистая система 23,28 Чрезвычайно высокий Центральная нервная система 0,000498 Минимальный Глаза 0,000099 Минимальный Таким образом, можно сделать вывод, что для населения Калининского округа г. Тюмени риск развития заболеваний органов дыхания и сердечно-сосудистой системы является чрезвычайно высоким, риск развития заболеваний центральной нервной системы — минимальным. Установлена сильная связь влияния вредных химических веществ от автотранспорта на заболеваемость взрослого и детского населения исследуемого района. В связи с этим необходимо улучшать качество воздуха помещений путем оптимизации воздухообмена с учетом качества наружного воздуха, рекомендовать применять в помещениях приточную вент
Установлена сильная связь влияния вредных химических веществ от автотранспорта на заболеваемость взрослого и детского населения исследуемого района. В связи с этим необходимо улучшать качество воздуха помещений путем оптимизации воздухообмена с учетом качества наружного воздуха, рекомендовать применять в помещениях приточную вент- Боев В. М. Экология человека на урбанизированных и сельских территориях. Оренбург: ОГУ, 2003. 234 с.
- Дацюк Т. А. Моделирование рассеивания вентиляционных выбросов. СПб.: Санкт-Петербургский государственный архитектурно-строительный университет, 2000. 208 с.
- Карпин В. А., Шувалова О. И., Гудков А. Б. Клиническое течение артериальной гипертензии в экологических условиях урбанизированного Севера // Экология человека. 2011. № 10. С. 48-52.
- Литвинова Н. А. Автотранспорт и чистота воздуха в жилых помещениях // Актуальные проблемы строительства, экологии и энергосбережения в условиях Западной Сибири: сборник материалов III международной научно-практической конференции. Тюмень, 2010. С. 113-116.
- Литвинова Н. А. Автотранспорт и экология воздушной среды города. Тюмень: РИО ФГБОУ «ТюмГАСУ», 2016. 170 с.
- Май И. В. Анализ риска здоровью от воздействия выбросов автотранспорта и пути его снижения // Известия Самарского научного центра Российской академии наук. 2011. № 1 (8). С. 1895-1901.
- Мироновская А. В., Бузинов Р. В., Гудков А. Б. Прогнозная оценка неотложной сердечно-сосудистой патологии у населения северной урбанизированной территории // Здравоохранение Российской Федерации. 2011. № 5. С. 66-67.
- P 2.1.10.1920-04. Руководство по оценке риска для здоровья населения при воздействии химических веществ, загрязняющих окружающую среду. Введ. 05-03-2004. М.: Федеральный центр Госсанэпиднадзора Минздрава России, 2004. 143 с.
- Ситдикова А. А., Святова Н. В., Царева И. В. Анализ влияния выбросов автотранспорта в крупном промышленном городе на состояние загрязнения атмосферного воздуха // Современные проблемы науки и образования. 2015. № 3. URL: https://science-education.ru/ru/article/ view?id=19623 (дата обращения: 22.08.2017).
- Унгуряну Т. Н., Лазарева Н. К., Гудков А. Б., Бузинов Р. В. Оценка напряжённости медико-экологической ситуации в промышленных городах Архангельской области // Экология человека. 2006. № 2 С. 7-10.
- Федорова А. И., Никольская А. Н. Практикум по экологии и охране окружающей среды. М.: ВЛАДОС, 2003. 288 с.
- Фокин С. Г. Оценка риска здоровью населения при проектировании транспортных потоков Москвы // Гигиена и санитария. 2009. № 6. С. 36-38.
- Becker K. German health-related environmental Assessing time trends of the general population’s exposure to heavy metals // International Journal of Hygiene and Environmental Health. 2013. N 3. P. 250-254.
- Cornell A. Domestic airborne black carbon and exhaled nitric oxide in children in NYC // Journal of Exposure Science and Environmental Epidemiology. 2012. N 22. P. 258-266.
- Deziel N. A multi-day environmental study of polycyclic aromatic hydrocarbon exposure in a high-risk region for esophageal cancer in China // Journal of Exposure Science and Epidemiology. 2013. N 23. P. 52-59.
- Dionisio K. The exposure of infants and children to carbon monoxide from biomass fuels in The Gambia: a measurement and modeling study // Journal of Exposure Science and Environmenta Epidemiology. 2012. N 22. P. 173-181.
- Eitan O. Spatial analysis of air pollution and cancer incidence rates in Haifa Bay, Israel // Science of the Total Environment. 2010. N 408. P. 4429-4439.
- Jones R. Associations between summertime ambient pollutants and respiratory morbidity in New York City: Comparison of results using ambient concentrations versus predicted exposures // Journal of Exposure Science and Environmental Epidemiology. 2013. N 23. P. 616-626.
- Kolossa-Gehring M. Environmental surveys, specimen bank and health related environmental monitoring in Germany // International Journal of Hygiene and Environmental Health. 2012. N 215. P. 120-126.
- Lee Y. Effects of ambient air pollution on pulmonary function among schoolchildren // International Journal of Hygiene and Environmental Health. 2011. N 214. P. 369-375.
- Wiwatanadate P. Acute effects of air pollution on peak expiratory flow rates and symptoms among asthmatic patients in Chiang Mai, Thailand // International Journal of Hygiene and Environmental Health. 2011. N 214. P. 251-257.
- Yamamoto S. A systematic review of air pollution as a risk factor for cardiovascular disease in South Asia: Limited evidence from India and Pakistan // International Journal of Hygiene and Environmental Health. 2014. N 217. P. 133-144.
Views
Abstract — 215
PDF (Russian) — 42
Cited-By
Article Metrics
PlumX
Dimensions
Refbacks
- There are currently no refbacks.
Ответ §7. Дыхание — Рабочая тетрадь по биологии 6 класс Сонин ( с пчелой)
64) Дайте определение
Ответ: Дыхание – это газообмен между живым организмом и окружающей средой.
65) Каково значение органов дыхания?
-
Ответ: Для поддержания жизни, необходимо достаточное количество кислорода. Тем самым происходит обогащение кислородом клеток организма.
66) Дополните предложение
-
Ответ: Кислород участвует в химических процессах окисления сложных органических веществ, в результате которых выделяется энергия, необходимая для поддержания жизнедеятельности организма.
67) Заполните таблицу «Органы дыхания животных»
-
Ответ:
Название животного
Орган дыхания
Амёба
Вся поверхность тела
Гидра
Вся поверхность тела
Окунь
Жабры
Майский жук
Трахеи
Синий кит
Лёгкие
Голубь
Лёгкие
Ушастый ёж
Лёгкие
68) Как дышат растения?
69) Как осуществляется жаберное дыхание?
-
Ответ: Заглатывая ртом воду и проталкивая ее через жаберные щели, рыба создает в них постоянный ток воды. Жабры пронизаны множеством кровеносных сосудов. Из омывающей жабры воды в кровь поступает кислород, а из крови в воду удаляется углекислый газ.
70) Закрасьте синим карандашом и подпишите органы дыхания животных, изображенных на рисунках
-
Ответ:
Строение органов дыхания рыб
Основные органы дыхания рыб — жабры — находятся на жаберных дугах. С наружного края жаберной дуги расположены два ряда жаберных лепестков. Они красного цвета, так как в них разветвляются кровеносные сосуды, и осуществляется газообмен.
У костных рыб дыхательные движения обеспечивают жаберные крышки. Когда рыба открывает рот, вода попадает в ротоглоточную полость. Жаберные крышки отводятся в стороны, и вода, проходя через жабры, отдает кислород. Когда же жаберные крышки возвращаются в исходное положение, вода выталкивается наружу. Хрящевые рыбы жаберных крышек не имеют: жаберные щели у них открываются непосредственно наружу.
С внутренней стороны жаберной дуги расположены жаберные тычинки, служащие своеобразным фильтрующим аппаратом. Они предотвращают попадание частиц пищи и посторонних частиц на жаберные лепестки, что мешало бы газообмену.
У небольшой группы современных рыб — двоякодышащих, — кроме жабр, имеется также одно или два легких. Это полые пузыри, сообщающиеся с пищеводом и позволяющие дышать атмосферным воздухом. Поэтому двоякодышащие рыбы могут обитать в водоемах с невысоким содержанием кислорода и даже переживать периоды засухи.
Органы чувств рыб приспособлены к восприятию различных раздражителей водной среды. Глаза имеют наружную прозрачную оболочку — роговицу и округлый прозрачный хрусталик. Это образование преломляет лучи света и концентрирует их на внутренней оболочке глаза, где расположены светочувствительные рецепторы. У рыб хрусталик не способен менять ни форму, ни положение. Поэтому рыбы видят только на небольшом расстоянии, но могут различать форму и цвета предметов.
В костях черепа расположен орган слуха — внутреннее ухо. В водной среде звуковые волны распространяются лучше, чем в воздушной, поэтому хорошо проникают через кости черепа. С внутренним ухом связан орган равновесия. С его помощью рыба контролирует свое положение в пространстве.
Органы обоняния — пара обонятельных капсул в передней части головы, открывающиеся наружу отверстиями — ноздрями. Вкусовые рецепторы расположены преимущественно в ротовой полости и на языке.
Но наиболее важную роль в жизни рыб играет боковая линия. Это узкие канальцы, заполненные жидкостью, что тянутся вдоль боковых частей тела под чешуей. С внешней средой они соединяются через отверстия в чешуйках. На дне канальцев расположены рецепторы, способные воспринимать направление и скорость движения водных потоков. Поэтому даже слепые пещерные рыбы легко обходят разные преграды.
Основные характерные черты органов дыхания и чувств рыб:
- органы дыхания — жабры; у некоторых видов имеется одно или два легких;
- хорошо развиты органы чувств.
Влияние на механику дыхания при использовании хирургического стола Джексона в положении лежа во время операции на позвоночнике
Korean J Anesthesiol. 2010 ноя; 59 (5): 323–328.
, , , иYoontae Nam
Кафедра анестезиологии и медицины боли, Школа медицины Национального университета Чунгнам, Тэджон, Корея.
Анн Мисун Юн
Кафедра анестезиологии и медицины боли, Медицинская школа Национального университета Чунгнам, Тэджон, Корея.
Юн Хи Ким
Кафедра анестезиологии и медицины боли, Медицинская школа Национального университета Чунгнам, Тэджон, Корея.
Сеок Хва Юн
Кафедра анестезиологии и медицины боли, Медицинская школа Национального университета Чунгнам, Тэджон, Корея.
Кафедра анестезиологии и медицины боли, Медицинская школа Национального университета Чунгнам, Тэджон, Корея.
Автор, ответственный за переписку: Сеок Хва Юн, М.Н., К. Кафедра анестезиологии и медицины боли, Медицинская школа Национального университета Чунгнам, 55, Мунхва-ро, Чун-гу, Тэджон 301-747, Корея. Тел .: 82-42-280-7840, Факс: 82-42-280-7962, rk.ca.unc@ywhoesПолучено 23 апреля 2010 г .; Пересмотрено 18 июня 2010 г .; Принято 25 июня 2010 г.
Авторские права © Корейское общество анестезиологов, 2010 г. Это статья в открытом доступе, распространяемая в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (http://creativecommons.org/licenses/by-nc/3). .0 /), что разрешает неограниченное некоммерческое использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы. Эта статья цитировалась в других статьях PMC.Abstract
Предпосылки
Динамику дыхания можно контролировать и оценивать косвенно, измеряя пиковое давление на вдохе и давление плато. В этом исследовании респираторная динамика пациентов, перенесших операцию на позвоночнике с использованием хирургического стола Джексона, наблюдалась с помощью устройства после преобразования их положения из положения лежа на спине в положение лежа.Эффекты динамической податливости и сопротивления дыхательных путей наблюдали по изменениям пикового давления на вдохе и плато.
Методы
Двадцать пять пациентов были выбраны в качестве субъектов, которым назначена операция на поясничном отделе позвоночника. После интубации пациенты были вентилированы механически с дыхательным объемом 10 мл / кг и частотой дыхания 10 / мин. Анестезия поддерживалась севофлураном 1,5%, закисью азота 2 л / мин и кислородом 2 л / мин. Пиковое давление на вдохе, давление плато, сопротивление, податливость, артериальное давление кислорода, давление углекислого газа, частота сердечных сокращений и артериальное кровяное давление измеряли через 10 минут после индукции анестезии.Эти параметры были измерены снова через 10 минут после помещения пациента в положение лежа.
Результаты
Положение лежа не оказало значительного влияния на давление кислорода в артериальной крови, давление углекислого газа, артериальное давление и частоту сердечных сокращений, но значительно увеличило пиковое давление на вдохе и сопротивление и снизило динамическую податливость.
Выводы
Пиковое давление на вдохе было увеличено с использованием хирургического стола Джексона, чтобы минимизировать давление в брюшной полости при переходе из положения лежа на спине в положение лежа.Это может быть связано с уменьшением эластичности легких и грудной клетки, а также с увеличением сопротивления дыхательных путей.
Ключевые слова: Сопротивление дыхательных путей, динамическое соответствие, хирургический стол Джексона, пиковое давление на вдохе, положение лежа на животе, респираторная механика
Введение
В связи с последними разработками в области хирургических маневров и увеличением спроса на неинвазивные методы лечения возникла необходимость в растет количество процедур, связанных с изменением положения тела и лапаратомией.Пациенты, находящиеся под общей анестезией, которые подвергаются вышеуказанному, могут испытывать биологические изменения из-за воздействия этих изменений положения на сердечно-сосудистую и дыхательную системы. Таким образом, пациенты, которые меняют положение тела, нуждаются в мониторинге сердечно-сосудистой и дыхательной систем. При контролируемой вентиляции с использованием современных устройств для мониторинга анестезии пиковое давление на вдохе (PIP) и давление плато (P plat ) можно измерить с помощью монитора, а динамику дыхания можно контролировать и оценивать косвенно.Когда количество газа, расширяющего легкие, является постоянным, увеличение PIP считается состоянием, когда увеличивается сопротивление дыхательных путей (R aw ), когда легочная податливость снижается, или когда и то и другое происходит одновременно [1].
При общей анестезии с использованием миорелаксантов, перемещение пациента из положения лежа на спине в положение лежа при использовании аппарата искусственной вентиляции легких для контролируемой вентиляции, влияет на динамику дыхания пациента и показатели жизнедеятельности. Из-за давления на живот внутренние органы толкают диафрагму по направлению к голове.Кроме того, вес туловища уменьшает диаметр груди. При таких ограничениях движений респираторная податливость снижается на 20-30%, а PIP увеличивается. Таким образом, увеличение PIP в положении лежа объясняется снижением податливости дыхания [2–4].
С другой стороны, в некоторых исследованиях использовались хирургические столы с валиками для брюшной полости, чтобы обеспечить свободное движение брюшной полости. Таким образом, положение на животе, а не на спине, как сообщается, улучшает дыхательные динамические изменения.Pelosi et al. [5] сообщили, что положение лежа на животе во время общей анестезии улучшает объем легких и оксигенацию без значительного изменения податливости дыхательной, легочной или грудной стенки. Кроме того, Palmon et al. [6] заявили, что положение на животе с использованием хирургического стола Джексона существенно не меняет PIP или легочную податливость у пациентов с нормальным весом. Использование хирургического стола Джексона, а не хирургического стола Вильсона или грудного валика вызывает наименьшие изменения в PIP и легочной комплаентности у пациентов как с нормальным, так и с аномальным весом.
В этом исследовании увеличение PIP отслеживалось с помощью устройства для наблюдения за пациентом, когда изменения положения тела в положение лежа производились с использованием хирургического стола Джексона. Авторы также сделали предположение, что изменение PIP влияет на податливость легких и R aw . Пациентов, которым была назначена операция на позвоночнике с использованием хирургического стола Джексона, переводили из положения лежа на спине в положение лежа, чтобы наблюдать влияние PIP и P plat на динамическую податливость (C dyn ) и R aw с использованием респираторного аппарата. устройство контроля динамики.
Материалы и методы
После получения одобрения этического комитета, исследование было проведено на 25 взрослых пациентах мужского и женского пола классов I и II Американского общества анестезиологов в возрасте от 20 до 65 лет, которым было назначено лечение. операция под общим наркозом по поводу грыжи поясничного диска или стеноза позвоночного канала. Они согласились участвовать после того, как им объяснили суть исследования и задали вопросы. Пациенты были исключены, если у них в анамнезе были аномалии сердечно-сосудистой или дыхательной системы, или если у них были заболевания позвоночника, которые вызвали изменения в дыхательной системе, такие как сколиоз, лордоз, кифоз и анкилозирующий спондилит.Было 25 пациентов со средним возрастом и индексом массы тела 44,1 ± 13,2 года и 24,8 ± 3,1 кг / м 2 2 соответственно ().
Таблица 1
Все пациенты голодали с полуночи до операции. В день операции 2 мг мидазолама и 0,2 мг гликопирролата вводили внутримышечно, а фамотидин 20 мг вводили внутривенно за 30 минут до прибытия в операционную. На операционном столе использовалось устройство для мониторинга пациента (24c Omnicare®, Hewlett Packard, Хьюстон, Техас, США) для непрерывного мониторинга электрокардиографии, частоты сердечных сокращений и насыщения кислородом.У всех пациентов была подтверждена надлежащая вентиляция с помощью маски, если пациент терял сознание после внутривенного введения пропофола при индукции анестезии. Рокурония 0,8 мг / кг вводили внутривенно для адекватного расслабления мышц. Расслабление мышц подтверждалось через 2 минуты после введения рокурония в / в. Затем была выполнена интубация с использованием армированной проволокой трубки диаметром 8,0 мм для мужчин и 7,5 мм для женщин. После подтверждения аускультации, что звуки дыхания в обоих легких были одинаковыми, интубационная трубка была зафиксирована на глубине 23-24 см для мужчин и 21-22 см для женщин.Перед началом процедуры анестезия поддерживалась O 2 2 л / мин, N 2 O 2 л / мин и севофлураном 1,5 об.%. Была установлена постоянная искусственная вентиляция легких с дыхательным объемом 10 мл / кг и частотой дыхания 10 ударов в минуту. В лучевую артерию был помещен артериальный катетер 20 калибра, позволяющий непрерывно измерять артериальное кровяное давление и брать пробы артериальной крови. Через 10 минут после эндотрахеальной интубации для стабилизации показателей жизненно важных функций и возврата изменений легочной податливости и легочного сопротивления к состоянию до раздражения дыхательных путей [7], устройство для мониторинга динамики дыхания (Ventcheck®, Novametrix Medical System, Wallingford, CT, USA) был подсоединен к концу эндотрахеальной трубки для измерения PIP, P plat , R aw и C dyn .Все значения были измерены 3 раза, и среднее значение использовалось для дальнейшего анализа. Артериальные PaO 2 и PaCO 2 измеряли с помощью артериального анализа, а также контролировали кровяное давление и частоту сердечных сокращений. Все пациенты использовали хирургический стол Джексона для положения лежа. Это было сделано с использованием метода, предложенного Смитом [8], который включал поддержку верхней части груди и живота валиком и позволял свободное движение живота. Голову удерживали в нейтральном положении, помещая ее на подголовник в форме подковы.После подтверждения того, что фиксированное положение трубок пациента в положении лежа на животе не изменилось, звуки дыхания в обоих легких были подтверждены аускультацией как одинаковые. После стабилизации состояния пациента в течение 10 минут измеряли динамику дыхания теми же методами, что и в положении лежа на спине, и сравнивали. Все измерения представлены как среднее ± стандартное отклонение. Анализ данных был выполнен с помощью SPSS (версия 12.0, SPSS inc., Чикаго, Иллинойс, США) с использованием парного t-критерия. Значение P <0.05 считалось значительным.
Результаты
При изменении положения тела пациента из положения лежа на спине, среднее артериальное PaO 2 увеличилось с 251,7 ± 15,1 мм рт. Ст. До 283,6 ± 10,7 мм рт. Ст. Среднее значение PaCO 2 снизилось с 37,1 ± 1,0 мм рт. Ст. До 35,5 ± 1,0 мм рт. Ст. Однако различия по обоим параметрам не были статистически значимыми. Не было значительных изменений систолического и диастолического артериального давления или частоты сердечных сокращений ().
Таблица 2
Изменение давления артериального газа и показателей жизнедеятельности в положении лежа на спине и животе
PIP значительно увеличился (15,3 ± 2,8 мм рт. Ст. Против 16,7 ± 2,7 мм рт. P plat (10,8 ± 2,3 мм рт. Ст. Против 11 ± 2,5 мм рт. Ст., P> 0,05). Кроме того, разница между PIP и P plat значительно увеличилась (4,6 ± 0,9 мм рт. Ст. Против 5,7 ± 1,7 мм рт. Ст., P <0,05,).
Изменение пикового давления на вдохе (PIP), давления плато в дыхательных путях (P plat ) и PIP — P plat при переходе из положения лежа на спине в положение лежа. * P <0,05 по сравнению с положением на спине.
R aw значительно увеличилась, когда положение тела было изменено аналогичным образом, так как разница между PIP и P plat значительно увеличилась (22,7 ± 9,8 см вод. Ст. 2 O / мл / с по сравнению с 25,3 ± 11,6 см вод. 2 O / мл / с, P <0,05). Однако C dyn значительно снизился (68,2 ± 18,8 мл / см H 2 O по сравнению с 56,2 ± 16,5 мл / см H 2 O, P <0,05,).
Изменение сопротивления дыхательных путей (A) и динамической податливости (B) при переходе из положения лежа на спине в положение лежа. * P <0,05 по сравнению с положением на спине.
Обсуждение
Эти результаты показали увеличение PIP, но не P plat . P plat были измерены в состоянии, когда поток газа был заблокирован. Разница между PIP и P plat заключается в давлении, необходимом для преодоления R aw . Следовательно, постоянное значение P plat с увеличением PIP указывает на увеличение R aw [9]. Эти результаты показали снижение C dyn .На C dyn влияет поток вдыхаемого газа, R aw и равновесие между проксимальным и дистальным концом дыхательных путей [10]. Снижение C dyn происходит в случаях увеличения R aw или снижения легочной и грудной эластичности [11]. Таким образом, увеличение PIP было связано с увеличением R aw или уменьшением C dyn .
Согласно предыдущим исследованиям положения лежа, движения живота ограничиваются, когда живот сдавливается, а внутренние органы толкают диафрагму в направлении головы [2-4].Кроме того, вес туловища уменьшает диаметр грудной стенки и ограничивает движения, что снижает податливость дыхания на 20-30%. Следовательно, считается, что увеличение PIP происходит из-за снижения податливости легких. Напротив, если пациент располагается там, где верхняя часть грудной клетки и таз поддерживаются, обеспечивая свободное движение живота, как предположил Смит [8], это будет вызывать меньшее ограничение грудной стенки, чем другие устройства для позиционирования тела. Более того, Cho et al.[12] заявили, что нет значительных изменений в респираторной или легочной податливости, поскольку положение пациента было изменено с положения лежа на спине на положение лежа. Это связано с тем, что по сравнению с другими аппаратами для позиционирования тела стол Джексона не давит на верхнюю часть живота, но обеспечивает свободное движение живота и оказывает наименьшее влияние на дыхательную систему. В этом исследовании пациенты были перемещены в положение лежа с использованием стола Джексона, поэтому причина увеличения PIP, по-видимому, связана не с эффектами снижения легочной податливости, а с увеличением R aw .
Ряд причин может привести к увеличению R aw . Увеличение R aw может быть связано с проблемой с эндотрахеальной трубкой, такой как перегиб трубки или чрезмерное расширение воздушной манжеты, или это может быть связано с закупоркой дыхательных путей секретами, кровью и другими предметами. [13]. Увеличение R aw после помещения пациента в положение лежа было связано в первую очередь с секрецией дыхательных путей. В таких случаях причиной увеличения R aw может быть обструкция эндотрахеальной трубки, обструкция дыхательных путей из-за слизи или бронхоспазм, который можно уменьшить, если удалить секрет.Имеются сообщения о случаях, когда пациенты в положении лежа на животе неоднократно имели закупорку эндотрахеальных трубок из-за секреции в легких или оттока крови из-за силы тяжести [14-16]. Байдур и др. [17] также заявили, что увеличение респираторного и легочного сопротивления происходит из-за накопления секрета дыхательных путей со временем. Это исследование ограничено тем, что в нем проводились наблюдения только через короткий период в 10 минут после изменения положения тела. Чтобы подтвердить причину, измерения R aw следует проводить по прошествии более длительного времени с момента принятия положения лежа.
Другой причиной можно считать снижение эластичности грудной стенки. Pelosi et al. [5] заявили, что перемещение пациента в положение лежа по сравнению с положением лежа на спине увеличивает респираторное сопротивление на 20%. Считается, что это 20% -ное увеличение респираторного сопротивления связано со снижением эластичности грудной клетки, поскольку дыхательный объем поддерживается с постоянной скоростью. Кроме того, Cho et al. [12] объяснили, что увеличение податливости грудной стенки происходит, когда устройство, используемое для поддержки верхней части грудной клетки при изменении положения тела, давит на верхнюю часть грудной клетки, что может объяснить увеличение R aw .
Учитывая увеличение R aw из-за перегиба эндотрахеальной трубки, в большинстве процедур с пациентом в положении лежа используется трубка, армированная проволокой, чтобы свести к минимуму перекручивание. Kil и Bishop [18] сообщили, что перегиб эндотрахеальной трубки приводит к турбулентному потоку, который увеличивает давление и сопротивление дыхательных путей. Стенка армированной проволокой трубки шероховатая по сравнению с трубкой из поливинилхлорида и создает трение с частицами воздуха, что вызывает турбулентный поток и увеличивает сопротивление.В положении лежа используется армированная проволокой трубка для предотвращения перегиба эндотрахеальной трубки, но нейтральное положение головки заставляет эндотрахеальную трубку изгибаться, а не выпрямляться. Это также может привести к увеличению R aw .
Общее респираторное сопротивление пропорционально PIP — P plat и обратно пропорционально скорости потока на вдохе [19]. В этом исследовании скорость инспираторного потока поддерживалась постоянной. Следовательно, увеличение R aw увеличило разницу между PIP и P plat .Кроме того, C dyn можно найти, разделив дыхательный объем на PIP. Таким образом, увеличение C dyn можно объяснить увеличением R aw .
Бакофен и Шаубле [20] и Йокояма и др. [21] сообщили, что перевод пациента в положение лежа снижает сердечный индекс (24,4% и 17,2%) и увеличивает общее системное сопротивление сосудов. Снижение сердечного индекса происходит из-за снижения венозного кровообращения из-за веностаза в ноге и повышения грудного давления.Однако изменение артериального давления обычно не является результатом увеличения общего системного сосудистого сопротивления из-за активации симпатической нервной системы после снижения сердечного выброса [22]. Эти результаты также не показали значительных изменений артериального давления или частоты сердечных сокращений ни в положении лежа на спине, ни в положении лежа.
Положение лежа на животе для пациентов с острой дыхательной недостаточностью хорошо известно благодаря улучшению гипоксии и помощи в коррекции несоответствия V / Q [23].С другой стороны, лишь в нескольких исследованиях изучались изменения оксигенации и соответствия V / Q под общей анестезией. Lumb и Nunn [24] сообщили, что положение лежа на животе у нормальных, находящихся в сознании пациентов увеличивает их функциональную остаточную способность. Pelosi et al. [5] заявили, что переход в положение лежа под общим наркозом увеличивает функциональную остаточную емкость и PaO 2 . Раньше легочный кровоток в зависимой области был больше, чем в независимой [25].Однако измерения магнитно-резонансной томографии в недавних исследованиях на животных показали, что легочный кровоток движется к независимой области спины независимо от изменения положения лежа [26,27]. Это объяснялось скорее структурно низким сопротивлением легочных сосудов со стороны легкого к спине, чем влиянием силы тяжести на легочный кровоток. В положении лежа структурные характеристики дыхательных путей и легочной вены, а не эффекты вентиляции или силы тяжести, позволяют улучшить вентиляцию в области спины.Известно, что при переходе из положения лежа на спине в положение лежа такое увеличение объема легких и улучшение соотношения V / Q улучшает оксигенацию [4]. В настоящем исследовании PaO 2 и PaCO 2 отличались от средних значений, но изменения не были значительными. Значения были получены через 10 минут после перехода в положение лежа, но эти значения должны были быть получены по прошествии более длительного времени.
В заключение, при переводе пациента из положения лежа на спине в положение лежа PIP может увеличиваться, даже когда давление на живот минимизировано с помощью хирургического стола Джексона.Это происходит не только из-за снижения эластичности легких и грудной стенки, но и из-за увеличения R aw . Следовательно, увеличение PIP при наблюдении за пациентом не следует связывать только с уменьшением комплаентности, вызванным положением лежа, но также с увеличением R aw , вызванным дренажом секретных жидкостей под действием силы тяжести из-за изменения тела. положение, а также расположение и изгиб эндотрахеальной трубки.
Список литературы
1.Ким Б.С. Анестезия и обезболивание. 2-е изд. Сеул: Elservier Korea; 2009. С. 929–973. [Google Scholar] 2. Warner MA. Расположение пациента. В: Бараш П.Г., Каллен Б.Ф., Стултинг Р.К., редакторы. Клиническая анестезия. 5-е изд. Филадельфия: издательство Lippincott-Raven Publishers; 2006. С. 657–661. [Google Scholar] 3. Линч С., Брэнд Л., Леви А. Изменения податливости грудной клетки легких во время ортопедической хирургии. Анестезиология. 1959; 20: 278–282. [PubMed] [Google Scholar] 4. Манна Е.М., Ибрагейм О.А., Самарканди А.Х., Алотайби В.М., Эльватиди С.М.Влияние положения лежа на респираторную механику во время операции на позвоночнике. Ближний Восток J Anesthesiol. 2005. 18: 623–630. [PubMed] [Google Scholar] 5. Pelosi P, Croci M, Calappi E, Cerisara M, Mulazzi D, Vicardi P и др. Положение лежа во время общей анестезии минимально влияет на механику дыхания, улучшая функциональную остаточную емкость и повышая давление кислорода. Anesth Analg. 1995; 80: 955–960. [PubMed] [Google Scholar] 6. Palmon SC, Кирш JR, Деппер JA, Toung TJ. Влияние положения лежа на легочную механику зависит от кадра.Anesth Analg. 1998; 87: 1175–1180. [PubMed] [Google Scholar] 7. Дохи С, Голд Мичиган. Легочная механика при общей анестезии. Влияние механического раздражения на дыхательные пути. Br J Anaesth. 1979; 51: 205–214. [PubMed] [Google Scholar] 8. Смит Р.Х. Одно из решений проблемы положения лежа на животе при хирургических вмешательствах. Anesth Analg. 1974; 53: 221–224. [PubMed] [Google Scholar] 9. Бигателло Л.М., Давиньон К.Р., Stelfox HT. Механика дыхания и кривые вентилятора у пациента с острым повреждением легких.Respir Care. 2005. 50: 235–245. [PubMed] [Google Scholar] 10. Лу Кью, Виейра С.Р., Ришекёр Дж., Пуйбассет Л., Кальфон П., Кориат П. и др. Простой автоматизированный метод измерения кривых давление-объем при механической вентиляции. Am J Respir Crit Care Med. 1999. 159: 275–282. [PubMed] [Google Scholar] 11. Карасон С., Сондергаард С., Лундин С., Виклунд Дж., Стенквист О. Новый метод неинвазивного определения «статических» кривых давление-объем без маневра при динамической / терапевтической механической вентиляции легких.Acta Anaesthesiol Scand. 2000; 44: 578–585. [PubMed] [Google Scholar] 12. Чо СИ, Но ГДж, Йом Дж. Х., Шин У. Дж., Ким Ю. С., Ким К. Х. и др. Влияние положения лежа на животе на соответствие легочной длительности анестезии. Корейский J Anesthesiol. 2000; 38: 997–1001. [Google Scholar] 13. Секели С.М., Уэбб Р.К., Уильямсон Дж. А., Рассел В. Дж.. Австралийское исследование по мониторингу инцидентов. Проблемы, связанные с эндотрахеальной трубкой: анализ сообщений о 2000 инцидентах. Анаэст Интенсивная терапия. 1993; 21: 611–616. [PubMed] [Google Scholar] 14.Grimmett WG, Poh J. Очистка закупоренной эндотрахеальной трубки с артериальным катетером для эмболэктомии с пациентом в положении лежа. Анаэст Интенсивная терапия. 1998. 26: 579–581. [PubMed] [Google Scholar] 15. Lin JA, Wong CS, Cherng CH. Неожиданная острая обструкция дыхательных путей, вызванная сгустком крови, у пациента с неактивным туберкулезом легких во время операции на поясничном отделе позвоночника в положении лежа: отчет о клиническом случае. Acta Anaesthesiol Тайвань. 2005; 43: 93–97. [PubMed] [Google Scholar] 16. Сон Дж. С., Ким Дж. Х., Лим HS, Ко Ш.Острая обструкция эндотрахеальной трубки из-за большой слизистой пробки: удалена с помощью гибкой волоконно-оптической бронхоскопии: описание случая. Корейский J Anesthesiol. 2005. 49: 694–697. [Google Scholar] 17. Байдур А., Сассун С.С., Стайлз К.М. Разделение дыхательной механики у молодых людей: влияние продолжительности анестезии. Am Rev Respir Dis. 1987. 135: 165–172. [PubMed] [Google Scholar] 18. Кил HK, епископ MJ. Положение головы и оральный против носового пути как факторы, определяющие сопротивление эндотрахеальной трубки. Грудь. 1994; 105: 1794–1797.[PubMed] [Google Scholar] 19. Тобин MJ. Принципы и практика искусственной вентиляции легких. 2-е изд. Нью-Йорк: Макгроу-Хилл; 2006. С. 976–984. [Google Scholar] 20. Backofen JE, Schauble JF. Гемодинамические изменения при положении лежа на животе во время общей анестезии. Anesth Analg. 1985; 64: 194. [Google Scholar] 21. Йокояма М., Уэда В., Хиракава М., Ямамото Х. Гемодинамический эффект положения лежа во время анестезии. Acta Anaesthesiol Scand. 1991; 35: 741–744. [PubMed] [Google Scholar] 22. Уодсворт Р., Андертон Дж. М., Вохра А.Влияние четырех различных положений лежа на животе на сердечно-сосудистые параметры у здоровых добровольцев. Анестезия. 1996; 51: 819–822. [PubMed] [Google Scholar] 23. Пелоси П., Браззи Л., Гаттинони Л. Положение лежа при остром респираторном дистресс-синдроме. Eur Respir J. 2002; 20: 1017–1028. [PubMed] [Google Scholar] 24. Lumb AB, Нанн JF. Дыхательная функция и вклад грудной клетки в вентиляцию в положениях тела, обычно используемых во время анестезии. Anesth Analg. 1991. 73: 422–426. [PubMed] [Google Scholar] 25.Канеко К., Милич-Эмили Дж., Долович М.Б., Доусон А., Бейтс Д.В. Региональное распределение вентиляции и перфузии в зависимости от положения тела. J Appl Physiol. 1966; 21: 767–777. [PubMed] [Google Scholar] 26. Гленни Р.В., Ламм В.Дж., Альберт Р.К., Робертсон Х.Т. Гравитация — второстепенный фактор, определяющий распределение легочного кровотока. J Appl Physiol. 1991; 71: 620–629. [PubMed] [Google Scholar] 27. Приск Г.К., Ямада К., Хендерсон А.С., Арай Т.Дж., Левин Д.Л., Бакстон Р.Б. и др. Легочная перфузия в положении лежа на животе и на спине в нормальном легком человека.J Appl Physiol. 2007. 103: 883–894. [Бесплатная статья PMC] [PubMed] [Google Scholar]Нормальная частота дыхания у взрослых и детей
Если вы испытываете респираторные симптомы, вы можете спросить: «Какова нормальная частота дыхания?» Давайте начнем с разговора о нормальном диапазоне частоты дыхания для взрослых и детей, о том, как точно измерить эту частоту и что это означает, если частота является ненормальной.
Веривелл / Джессика ОлахЧто означает частота дыхания
Частота дыхания определяется как количество вдохов, которые человек делает в течение одноминутного периода времени в состоянии покоя.Нормальные диапазоны приведены для людей в состоянии покоя. Частота дыхания обычно увеличивается во время упражнений.
Количество вдохов, которые мы делаем в минуту, является признаком того, как часто наш мозг говорит нашему телу дышать. Если уровень кислорода в крови низкий или если уровень углекислого газа в крови высок, наше тело получает указание чаще дышать.
Например, тяжелая инфекция увеличивает выработку углекислого газа в организме, поэтому даже при нормальном уровне кислорода в крови мозг дает указание телу дышать чаще, чтобы избавиться от углекислого газа.
Но бывают случаи, когда эта система не работает так хорошо, например, когда людей лечат наркотическими препаратами. Эти лекарства фактически притупляют реакцию мозга на сигналы крови, поэтому кто-то может дышать реже, чем необходимо. Это также может произойти при травмах головы или инсульте, повреждающем дыхательный центр головного мозга.
Недавние исследования показывают, что точная регистрация частоты дыхания очень важна для прогнозирования серьезных медицинских событий.Исследования также показывают, что измерения частоты дыхания не выполняются так часто, как следовало бы, поэтому было придумано «игнорируемые признаки жизнедеятельности».
Аномальная частота дыхания
Как повышенная, так и пониженная частота дыхания может быть признаком того, что в организме что-то не так. Аномальная частота дыхания довольно неспецифична, что означает, что существует множество причин как быстрой, так и медленной частоты.
Медицинские работники используют несколько терминов для описания аномальной частоты дыхания, в том числе:
- Bradypnea — это медицинский термин, используемый для определения аномально медленного дыхания.
- Тахипноэ — это медицинский термин, используемый для определения учащенного дыхания. Эта учащенная частота дыхания обычно неглубокая, в отличие от гиперпноэ, которое может быть быстрым и глубоким.
- Одышка относится к ощущению одышки и может возникать при повышенной, нормальной или пониженной частоте дыхания.
- Гиперпноэ относится к дыханию, которое является аномально глубоким и кажется затрудненным. Это может происходить с учащенным дыханием или без него.
- Апноэ буквально означает «отсутствие дыхания» и относится к отсутствию дыхания.
Частота дыхания отличается от ощущения ощущения одышки (одышка). Иногда частота дыхания может влиять на то, ощущает ли кто-то одышку или нет, но в других случаях может нет. Они могут ощущать одышку с очень высокой частотой дыхания и могут не ощущать одышку с очень низкой частотой дыхания.
Измерение частоты дыхания
Частота дыхания измеряется путем подсчета количества вдохов, которые человек делает за одну минуту.Поскольку многие факторы могут повлиять на результаты, очень важно понимать, как проводить точные измерения.
Скорость следует измерять в состоянии покоя, а не после того, как кто-то встал и прошелся.
Осознание того, что ваше дыхание подсчитывается, может сделать результаты неточными, поскольку люди часто меняют способ дыхания, если знают, что за ним следят. Медсестры умеют преодолевать эту проблему, дискретно подсчитывая количество дыхательных движений, наблюдая, сколько раз ваша грудь поднимается и опускается, часто делая вид, что измеряет ваш пульс.
Тем не менее, медицинские работники должны знать, что одно исследование показало, что наблюдаемая частота дыхания (частота, измеренная, когда пациент знал, что их измеряют) была в среднем на 2,13 вдоха в минуту медленнее.
Во время регистрации частоты дыхания можно также отметить несколько других маркеров респираторных заболеваний.
- Чувствует ли ваш пациент или близкий человек дискомфорт?
- Сжимаются ли мышцы шеи при дыхании? (Медицинские работники называют это « использование дополнительных мышц » для дыхания.)
- Вы слышите хрипы или другие ненормальные звуки дыхания?
- Отражает ли дыхание человека боль или беспокойство (например, гипервентиляцию, которая может сопровождать сильную боль или страх)?
Нормальные нормы у детей
У детей частота дыхания выше, чем у взрослых, и «нормальная» частота дыхания может значительно варьироваться в зависимости от возраста. Нормальные диапазоны частоты дыхания для детей разного возраста включают:
- Новорожденный: 30-60 вдохов в минуту
- Младенец (от 1 до 12 месяцев): 30-60 вдохов в минуту
- Малыш (1-2 года): 24-40 вдохов в минуту
- Дошкольник (3-5 лет) ): 22-34 вдохов в минуту
- Дети школьного возраста (6-12 лет): 18-30 вдохов в минуту
- Подростки (13-17 лет): 12-16 вдохов в минуту
Периодическое дыхание у детей
У младенцев частота дыхания обычно намного выше, чем у детей старшего возраста, а также может наблюдаться явление, называемое периодическим дыханием.При периодическом дыхании средняя частота дыхания ребенка может варьироваться в широких пределах; у нее могут быть периоды, в течение которых она дышит медленнее, чем обычно, за которыми следуют несколько минут дыхания намного быстрее, чем обычно.
Важность периодического дыхания заключается в том, что, хотя оно может пугать родителей, оно обычно вполне нормально, если у вашего ребенка нет других симптомов, указывающих на основное заболевание.
Нормальные ставки для взрослых
Как и в случае с детьми, частоту дыхания следует измерять, когда человек находится в состоянии покоя, а не только после того, как он активно занимался спортом.В целом частота дыхания у женщин немного выше, чем у мужчин.
Средняя частота дыхания у здорового взрослого человека составляет от 12 до 18 вдохов в минуту.
Периодическое дыхание у взрослых
В отличие от периодического дыхания у детей, другой тип периодического дыхания, называемый дыханием Чейна-Стокса, может быть обнаружен у взрослых и не является нормальным. Это может быть вызвано застойной сердечной недостаточностью, отравлением угарным газом или низким уровнем натрия в крови. (гипонатриемия), на большой высоте или на последних стадиях смерти.
Пожилые
Нормальная частота дыхания у пожилых людей, как правило, выше, чем у молодых людей, особенно у пожилых людей, находящихся в учреждениях длительного ухода.
Повышенная частота дыхания
У взрослых порогом повышенной частоты дыхания обычно считается частота более 20 вдохов в минуту, при этом частота более 24 вдохов в минуту указывает на очень серьезное состояние (когда оно связано с физическим состоянием, а не психологическим состоянием). состояние, такое как паническая атака).
Частота дыхания — очень важный жизненно важный показатель. Одно исследование показало, что повышенная частота дыхания была на лучше, чем у людей, которые были стабильными по сравнению с нестабильными, чем частота сердечных сокращений или артериальное давление.
Взрослые
Есть много причин повышенного уровня, некоторые из которых связаны с легкими, а некоторые нет. Наиболее частые причины у взрослых:
- Ацидоз : Повышение кислотности крови приводит к увеличению выработки углекислого газа и, следовательно, к учащению дыхания.Это может произойти, если у человека есть состояние, приводящее к метаболическому ацидозу, например, при диабете (диабетический кетоацидоз). Учащенное глубокое дыхание, наблюдаемое при метаболическом ацидозе, называется «респираторным синдромом Куссмауля».
- Asthma : Во время приступа астмы частота дыхания часто увеличивается. Даже небольшое увеличение частоты дыхания может быть признаком ухудшения, и в этом случае следует внимательно следить за частотой дыхания.
- Хроническая обструктивная болезнь легких (ХОБЛ) : Хроническая обструктивная болезнь легких — частая причина учащенного дыхания, особенно у людей, куривших в анамнезе.
- Обезвоживание : Одно только обезвоживание может вызвать учащенное дыхание.
- Лихорадка : Повышенная частота дыхания с лихорадкой — это попытка тела потерять тепло за счет более быстрого дыхания. Это важно как потому, что учащенное дыхание может быть признаком обострения инфекции, так и потому, что при интерпретации частоты дыхания необходимо учитывать лихорадку.
- Заболевания сердца : в одном исследовании было обнаружено, что повышенная частота дыхания является предиктором остановки сердца у людей, госпитализированных с сердечными заболеваниями.
- Гипервентиляция : люди могут дышать быстрее в ответ на стресс, боль, гнев или во время панической атаки.
- Инфекции : Общие и необычные инфекции, такие как грипп, пневмония и туберкулез, могут вызывать учащенное дыхание.
- Заболевания легких : Такие состояния, как рак легких, легочная эмболия (сгустки крови в ногах, которые попадают в легкие) и другие заболевания легких, часто повышают частоту дыхания.
- Передозировки : Передозировка аспирина или амфетаминов может увеличить частоту дыхания.
Новорожденные
У новорожденных частые причины учащенного дыхания включают преходящее тахипноэ новорожденных (TTN) — легкое состояние, а также более серьезные состояния, такие как респираторный дистресс-синдром.
Детский
У детей наиболее частыми причинами учащенного дыхания являются лихорадка или обезвоживание. Считается, что частота дыхания у детей увеличивается в среднем на 5-7 вдохов в минуту при повышении температуры тела на градус Цельсия.
У маленьких детей (младше 12 месяцев) это не всегда так, и у детей может не наблюдаться учащение дыхания в ответ на лихорадку и наоборот. Когда у них действительно увеличивается частота дыхания, она обычно увеличивается в среднем на 7-11 вдохов в минуту на повышение температуры по Цельсию.
Такие состояния, как бронхиолит и пневмония, также являются относительно частыми причинами. У детей также могут быть причины учащенного дыхания, такие как у взрослых, такие как ацидоз (при диабете) и астма.
Пониженная частота дыхания
Пониженная частота дыхания, определяемая одними как частота менее 12 или менее 8 дыханий в минуту другими, также может быть признаком беспокойства. Обратите внимание, что у детей сниженная частота дыхания все еще может быть высокой по сравнению со взрослыми, и ее следует интерпретировать на основе средних показателей, перечисленных выше.
Некоторые причины снижения ставки включают:
- Алкоголь : Употребление алкогольных напитков может снизить частоту дыхания.
- Заболевания головного мозга : Повреждения головного мозга, такие как инсульты и травмы головы, часто приводят к снижению частоты дыхания.
- Метаболический : Частота дыхания может снижаться, чтобы сбалансировать эффекты аномальных метаболических процессов в организме.
- Наркотики : Некоторые лекарства, такие как наркотики, используемые в медицинских целях или незаконно, могут подавлять дыхание.
- Апноэ во сне : При апноэ во сне у людей часто бывают эпизоды апноэ и учащенное дыхание, смешанное с эпизодами учащенного дыхания.
Когда звонить врачу
Несомненно, аномальная частота дыхания — это повод обратиться к врачу, особенно если у вас есть такое заболевание, как астма или сердечное заболевание, поскольку одна только учащенная частота дыхания может быть предупреждающим знаком, на который следует обратить внимание.
В то же время медицинские работники должны знать об этом жизненно важном знаке, который часто игнорируется. Одно исследование показало, что измерение частоты дыхания во время выписки из отделения неотложной помощи было очень важным предиктором ухудшения состояния после выписки.Взаимодействие с другими людьми
Слово Verywell
Хотя многие люди думают в первую очередь о своем пульсе или кровяном давлении, мы узнаем, что измерение частоты дыхания так же важно, если не больше. Конечно, на частоту дыхания можно повлиять, если вы знаете, что ваша частота дыхания измеряется, поэтому для медицинских работников важно научиться незаметно измерять эту частоту.
И повышенная, и пониженная частота дыхания могут быть предупреждающим признаком основных заболеваний, и к ним следует прислушиваться.К счастью, разрабатываются носимые биосенсоры, которые, как мы надеемся, приведут к усилению мониторинга этого важного показателя жизнедеятельности.
Важно еще раз подчеркнуть значительную разницу между нормальной частотой дыхания взрослых и детей. Те, кто заботится о детях, должны ознакомиться с этими диапазонами и знать, когда дыхание слишком быстрое или медленное.
Емкость дыхания | Биология для майоров II
Результаты обучения
- Определите основные принципы газообмена
- Назовите и опишите объем и вместимость легких
Основные принципы газообмена
Газообмен при дыхании происходит главным образом за счет диффузии.Диффузия — это процесс, в котором перенос осуществляется за счет градиента концентрации. Молекулы газа перемещаются из области высокой концентрации в область низкой концентрации. Кровь с низким содержанием кислорода и высоким содержанием углекислого газа в легких подвергается газообмену с воздухом. Воздух в легких имеет более высокую концентрацию кислорода, чем в крови, обедненной кислородом, и более низкую концентрацию углекислого газа. Этот градиент концентрации обеспечивает газообмен во время дыхания.
Парциальное давление — это мера концентрации отдельных компонентов в смеси газов. Общее давление, оказываемое смесью, представляет собой сумму парциальных давлений компонентов в смеси. Скорость диффузии газа пропорциональна его парциальному давлению в общей газовой смеси. Эта концепция подробно обсуждается ниже.
Объемы и вместимость легких
Разные животные имеют разную емкость легких в зависимости от их деятельности.Гепарды развили гораздо большую емкость легких, чем люди; он помогает снабжать кислородом все мышцы тела и позволяет им работать очень быстро. У слонов также большая емкость легких. В данном случае это происходит не потому, что они быстро бегают, а потому, что у них большое тело и они должны поглощать кислород в соответствии с размером своего тела.
Размер легких человека определяется генетикой, полом и ростом. При максимальной емкости среднее легкое может вмещать почти шесть литров воздуха, но легкие обычно не работают на максимальной емкости.Воздух в легких измеряется в виде объемов легких и объемов легких (см. Рисунок 1 и таблицу 1). Объем измеряет количество воздуха для одной функции (например, вдоха или выдоха). Емкость — это любые два или более объемов (например, сколько можно вдохнуть после окончания максимального выдоха).
Рис. 1. Показаны объемы и емкость легких человека. Общий объем легких взрослого мужчины составляет шесть литров. Дыхательный объем — это объем воздуха, вдыхаемого за один нормальный вдох.Емкость вдоха — это количество воздуха, вдыхаемого во время глубокого вдоха, а остаточный объем — это количество воздуха, оставшегося в легких после интенсивного дыхания.
| Таблица 1. Объем и емкость легких (в среднем у взрослого мужчины) | |||
|---|---|---|---|
| Объем / емкость | Определение | Объем (литры) | Уравнения |
| Дыхательный объем (TV) | Количество вдыхаемого воздуха при обычном дыхании | 0.5 | – |
| Резервный объем выдоха (ERV) | Количество воздуха, которое можно выдохнуть после нормального выдоха | 1,2 | – |
| Резервный объем вдоха (IRV) | Количество воздуха, которое можно вдохнуть после обычного вдоха | 3,1 | – |
| Остаточный объем (RV) | Воздух остался в легких после форсированного выдоха | 1,2 | – |
| Жизненная емкость (VC) | Максимальное количество воздуха, которое может быть перемещено в легкие или из легких за один дыхательный цикл | 4.8 | ERV + TV + IRV |
| Объем вдоха (IC) | Объем воздуха, который можно вдохнуть в дополнение к обычному выдоху | 3,6 | ТВ + IRV |
| Функциональная остаточная емкость (FRC) | Объем воздуха, оставшийся после нормального выдоха | 2,4 | ERV + RV |
| Общая емкость легких (TLC) | Общий объем воздуха в легких после максимального вдоха | 6.0 | RV + ERV + TV + IRV |
| Объем форсированного выдоха (ОФВ1) | Сколько воздуха может быть вытеснено из легких за определенный период времени, обычно за одну секунду | ~ от 4,1 до 5,5 | – |
Объем легких можно разделить на четыре единицы: дыхательный объем, резервный объем выдоха, резервный объем вдоха и остаточный объем. Дыхательный объем (TV) измеряет количество вдыхаемого и выдыхаемого воздуха при нормальном дыхании.В среднем этот объем составляет около полутора литров, что немного меньше вместимости бутылки для напитков на 20 унций. Резервный объем выдоха (ERV) — это дополнительное количество воздуха, которое можно выдохнуть после нормального выдоха. Это резервная сумма, которую можно выдохнуть сверх нормы. И наоборот, резервный объем вдоха (IRV) — это дополнительное количество воздуха, которое можно вдохнуть после обычного вдоха. Остаточный объем (RV) — это количество воздуха, которое остается после выдоха резервного объема выдоха.Легкие никогда не бывают полностью пустыми: в легких всегда остается немного воздуха после максимального выдоха. Если бы этого остаточного объема не существовало и легкие полностью опорожнялись бы, ткани легкого слипались бы, и энергия, необходимая для повторного наполнения легкого, могла бы быть слишком большой, чтобы ее можно было преодолеть. Поэтому в легких всегда остается немного воздуха. Остаточный объем также важен для предотвращения больших колебаний дыхательных газов (O 2 и CO 2 ). Остаточный объем — это единственный объем легких, который нельзя измерить напрямую, потому что невозможно полностью освободить легкое от воздуха.Этот объем можно только рассчитать, а не измерить.
Емкости — это измерения двух или более объемов. Жизненная емкость тела (VC) измеряет максимальное количество воздуха, которое можно вдохнуть или выдохнуть во время дыхательного цикла. Это сумма резервного объема выдоха, дыхательного объема и резервного объема вдоха. Емкость вдоха (IC) — это количество воздуха, которое можно вдохнуть после окончания нормального выдоха. Следовательно, это сумма дыхательного объема и резервного объема вдоха.Функциональная остаточная емкость (FRC) включает резервный объем выдоха и остаточный объем. FRC измеряет количество дополнительного воздуха, которое можно выдохнуть после нормального выдоха. Наконец, общая емкость легких (TLC) — это измерение общего количества воздуха, которое может удерживать легкое. Это сумма остаточного объема, резервного объема выдоха, дыхательного объема и резервного объема вдоха.
Объем легких измеряется методом спирометрии .Важным измерением, проводимым во время спирометрии, является объем форсированного выдоха (ОФВ) , который измеряет, сколько воздуха может быть вытеснено из легких за определенный период, обычно за одну секунду (ОФВ1). Кроме того, измеряется форсированная жизненная емкость легких (FVC), которая представляет собой общее количество воздуха, которое может быть принудительно выдохнуто. Отношение этих значений ( отношение ОФВ1 / ФЖЕЛ ) используется для диагностики заболеваний легких, включая астму, эмфизему и фиброз. Если соотношение FEV1 / FVC высокое, легкие не податливы (это означает, что они жесткие и не могут правильно сгибаться), и у пациента, скорее всего, есть фиброз легких.Пациенты очень быстро выдыхают большую часть объема легких. И наоборот, когда соотношение ОФВ1 / ФЖЕЛ низкое, в легких возникает сопротивление, характерное для астмы. В этом случае пациенту трудно вывести воздух из легких, и требуется много времени, чтобы достичь максимального объема выдоха. В любом случае дыхание затруднено и возникают осложнения.
Практические вопросы
Резервный объем вдоха измеряет ________.
- количество воздуха, остающегося в легких после максимального выдоха
- количество воздуха, которое удерживает легкое
- количество воздуха, которое можно выдохнуть после обычного вдоха
- количество воздуха, которое можно вдохнуть после обычного дыхания
Ответ d: Резервный объем вдоха измеряет количество воздуха, которое можно вдохнуть в дальнейшем после нормального дыхания.
Из следующего, что не объясняет, почему парциальное давление кислорода в легких ниже, чем во внешнем воздухе?
- Воздух в легких увлажнен; следовательно, давление водяного пара изменяет давление.
- Двуокись углерода смешивается с кислородом.
- Легкие оказывают давление на воздух, чтобы снизить давление кислорода.
- Кислород попадает в кровь и направляется к тканям.
Ответ c: Легкие оказывают давление на воздух, чтобы снизить давление кислорода.
По какой из следующих формул рассчитывается общая емкость легких?
- остаточный объем + резервный объем выдоха + дыхательный объем + резервный объем вдоха
- остаточный объем + дыхательный объем + резервный объем вдоха
- остаточный объем + резервный объем выдоха + резервный объем вдоха
- резервный объем выдоха + дыхательный объем + резервный объем вдоха
остаточный объем + резервный объем выдоха + дыхательный объем + резервный объем вдоха
Карьера в наукеCE
Респираторный терапевт
Респираторные терапевты или практикующие врачи-респираторы оценивают и лечат пациентов с легочными и сердечно-сосудистыми заболеваниями.Они работают в составе медицинской команды, разрабатывая планы лечения для пациентов. Респираторные терапевты могут лечить недоношенных детей с недоразвитыми легкими, пациентов с хроническими заболеваниями, такими как астма, или пожилых пациентов, страдающих такими заболеваниями легких, как эмфизема и хроническая обструктивная болезнь легких (ХОБЛ). Они могут использовать современное оборудование, такое как системы доставки сжатого газа, аппараты ИВЛ, анализаторы газов крови и реанимационные аппараты. По специальным программам респираторного терапевта обычно можно получить степень бакалавра по специальности респираторный терапевт.Ожидается, что из-за растущего старения населения возможности карьерного роста в качестве респираторного терапевта сохранятся.
Респираторные терапевты используют различные тесты для оценки пациентов. Например, они проверяют емкость легких, заставляя пациентов дышать через инструмент, который измеряет объем и поток кислорода при вдохе и выдохе. Респираторные терапевты также могут брать образцы крови и использовать анализатор газов крови для проверки уровня кислорода и углекислого газа.
Респираторные терапевты также проводят физиотерапию грудной клетки для пациентов, чтобы удалить слизь из легких и облегчить им дыхание.Удаление слизи необходимо пациентам, страдающим легочными заболеваниями, такими как муковисцидоз, и для этого терапевт должен вибрировать грудную клетку пациента, часто постукивая по груди пациента и побуждая его или ее кашлять. Респираторные терапевты могут подключать пациентов, которые не могут дышать самостоятельно, к аппаратам ИВЛ, которые доставляют кислород в легкие. Терапевты вставляют трубку в дыхательное горло пациента (трахею) и подключают трубку к аппарату ИВЛ. Они настраивают и контролируют оборудование, чтобы гарантировать, что пациент получает правильное количество кислорода с правильной скоростью.
Респираторные терапевты, работающие на дому, учат пациентов и их семьи пользоваться вентиляторами и другими системами жизнеобеспечения дома. Во время этих посещений они могут осматривать и чистить оборудование, проверять дом на предмет экологических опасностей и убедиться, что пациенты знают, как использовать свои лекарства. При необходимости терапевты также совершают экстренные визиты на дом.
В некоторых больницах респираторные терапевты работают в смежных областях, например, диагностируют проблемы с дыханием у людей с апноэ во сне и консультируют людей о том, как бросить курить.
Вкратце: Емкость дыхания
Легкие могут удерживать большой объем воздуха, но обычно они не заполнены до максимальной емкости. Измерения объема легких включают дыхательный объем, резервный объем выдоха, резервный объем вдоха и остаточный объем. Их сумма равна общей емкости легких.
Внесите свой вклад!
У вас была идея улучшить этот контент? Нам очень понравится ваш вклад.
Улучшить эту страницуПодробнее
ACE: Здоровье — респираторные заболевания | Дети Америки и окружающая среда
Таблицы данных для этой темы
Описание данных
- Данные по этому показателю получены в результате ежегодного исследования, проводимого Национальным центром статистики здравоохранения.
- Данные опроса репрезентативны для гражданского неинституционализированного населения США.
- Родителю или другому знающему взрослому в каждом выбранном домохозяйстве задают вопросы о состоянии здоровья ребенка, в том числе о том, сообщали ли им когда-либо, что ребенок болен астмой, был ли у ребенка приступ астмы в прошлом году и был ли ребенок в настоящее время астма.
- Доля детей, страдающих астмой, увеличилась с 8.С 7% в 2001 году до 9,4% в 2010 году, а затем снизился до 8,4% в 2017 году. Тенденция роста с 2001 по 2010 год была статистически значимой, как и тенденция к снижению с 2010 по 2017 год.
- В 1997 г. было сообщено, что 5,5% всех детей перенесли один или несколько приступов астмы за предыдущие 12 месяцев. В период с 1997 по 2011 год этот показатель изменился незначительно. Показатель снизился с 5,5% в 2011 году до 4,6% в 2017 году, что является статистически значимым снижением.
- В 2001 году 61,7% детей с астмой в настоящее время перенесли один или несколько приступов астмы за предыдущие 12 месяцев, а к 2017 году эта цифра снизилась до 51.6%. Тенденция к снижению с 2001 по 2017 год была статистически значимой. (См. Таблицу h2c.)
- В период с 1980 по 1995 год процент детей, страдающих астмой в течение последних 12 месяцев, увеличился с 3,6% в 1980 году до 7,5% в 1995 году. Методы измерения детской астмы изменились в 1997 году, поэтому более ранние данные нельзя сравнивать с данными 1997 года. –2017. (См. Таблицу h2b.)
Начало страницы
Таблицы данных для этой темы
Описание данных
- Данные по этому показателю получены в результате ежегодного исследования, проводимого Национальным центром статистики здравоохранения.
- Данные опроса репрезентативны для гражданского неинституционализированного населения США.
- Родителю или другому знающему взрослому в каждом выбранном домохозяйстве задают вопросы о состоянии здоровья ребенка, в том числе о том, сообщали ли им когда-либо, что ребенок болен астмой, был ли у ребенка приступ астмы в прошлом году и был ли ребенок в настоящее время астма.
- В 2014–2017 годах было зарегистрировано 8,5% всех детей, страдающих астмой.
- Среди детей, живущих в семьях с доходом ниже уровня бедности, 10,6% в настоящее время страдают астмой. Среди детей, живущих в семьях с доходом на уровне бедности и выше, 7,9% в настоящее время страдают астмой. Эта разница была статистически значимой.
- В 2014–2017 гг. Доля чернокожих детей неиспаноязычного происхождения и детей «всех других рас», страдающих астмой, 13,8% и 11,7% соответственно была выше, чем среди детей латиноамериканского происхождения (7.7%), белые неиспаноязычные дети (7,4%) и азиатские неиспаноязычные дети (4,7%).
- Различия в нынешней распространенности астмы среди чернокожих неиспаноязычных детей или детей «всех других рас» по сравнению с нынешней распространенностью астмы среди испаноязычных, белых неиспаноязычных или азиатских неиспаноязычных детей были статистически значимыми. Эти различия по расе / этнической принадлежности также значительны, если рассматривать только детей, живущих за чертой бедности.
- Среди детей латиноамериканского происхождения 15,2% пуэрториканских детей в настоящее время страдают астмой.Частота случаев астмы среди американских детей мексиканского происхождения составила 6,8%. Эта разница была статистически значимой. (См. Таблицу h3.)
- Сообщалось, что 9,7% мальчиков страдают астмой в настоящее время по сравнению с 7,2% девочек. Эта разница была статистически значимой. (См. Таблицу h3a.)
- Среди детей в возрасте от 0 до 5 лет, как сообщается, 4,9% страдают астмой по сравнению с 9,8% детей в возрасте от 6 до 10 лет и 10,4% детей в возрасте от 11 до 17 лет. Различия в текущей астме по возрастным группам были статистически значимыми.(См. Таблицу h3a.)
Начало страницы
Таблицы данных для этой темы
Описание данных
- Данные по этому показателю получены из двух текущих ежегодных исследований, проводимых Национальным центром статистики здравоохранения.
- Данные опроса репрезентативны для населения США, посещающего отделения неотложной помощи и пребывания в нефедеральных больницах.
- В рамках обследований собираются данные о диагнозах, поставленных врачами пациентам в выбранных больницах, включая диагнозы астмы и других респираторных заболеваний.
- На тенденции в частоте обращений в отделения неотложной помощи для различных категорий респираторных заболеваний могли повлиять изменения в кодах диагностики Международной классификации болезней между 9-й версией, использовавшейся до 2015 г., и 10-й пересмотром, использовавшейся в 2016 г.
Посещение отделения неотложной помощи
- В 2016 году частота обращений в отделения неотложной помощи по поводу астмы и других респираторных заболеваний составила 760 обращений на 10 000 детей. Частота обращений в отделения неотложной помощи только по поводу астмы составила 74 посещения на 10 000 детей, а частота обращений по всем респираторным причинам, кроме астмы, составила 686 посещений на 10 000 детей.
- Частота обращений в отделения неотложной помощи по поводу астмы составляла 114 посещений на 10 000 детей в 1996 г., варьировала от 80 до 128 посещений на 10 000 детей с 1996 по 2015 г. и составляла 74 посещения на 10 000 детей в 2016 г.
- Обращения детей в отделения неотложной помощи по поводу астмы и других респираторных заболеваний сильно различаются в зависимости от расы / этнической принадлежности. В 2013–2016 годах у чернокожих детей неиспаноязычного происхождения было 1526 обращений за неотложной помощью на 10 000 детей, у испаноязычных детей — 773 обращения за неотложной помощью на 10 000 детей, на белых неиспаноязычных детей приходилось 581 обращение за неотложной помощью. количество посещений кабинетов на 10 000 детей, а среди детей неиспаноязычного происхождения из азиатских и тихоокеанских островов приходилось 364 посещения отделения неотложной помощи на 10 000 детей.(См. Таблицу h4a.)
- Различия в частоте посещений пунктов неотложной помощи между чернокожими неиспаноязычными детьми и обращениями в отделения неотложной помощи для каждой из других групп расовой / этнической принадлежности были статистически значимыми.
- Обращения детей в отделения неотложной помощи по поводу астмы и других респираторных заболеваний сильно различаются в зависимости от возраста. В 2013–2016 годах у младенцев в возрасте до 12 месяцев на 10 000 детей приходилось 2519 обращений в отделения неотложной помощи, у детей в возрасте от 16 до 17 лет — 298 обращений в отделения неотложной помощи на 10 000 детей, а среди детей от 11 до В возрасте 15 лет на 10 000 детей приходилось 280 обращений в отделения неотложной помощи.Различия между возрастными группами были статистически значимыми. (См. Таблицу h4b.)
Госпитализации
- В период с 1996 по 2010 год количество госпитализаций по поводу астмы и всех других респираторных заболеваний снизилось с 90 госпитализаций на 10 000 детей до 64 госпитализаций на 10 000 детей. В период с 1996 по 2010 год количество госпитализаций только по поводу астмы снизилось с 30 на 10 000 детей до 19 на 10 000 детей, а количество госпитализаций по всем другим респираторным причинам снизилось с 60 на 10 000 детей до 46 на 10 000 детей.Эти тенденции к снижению были статистически значимыми.
- Число госпитализаций детей по поводу астмы и других респираторных заболеваний сильно различается в зависимости от расы. В 2007–2010 годах у чернокожих детей было 78 госпитализаций по поводу астмы и других респираторных заболеваний на 10 000 детей, а у белых детей — 43 госпитализации на 10 000 детей. Эта разница была статистически значимой. (См. Таблицу h4c.)
- Число госпитализаций детей по поводу астмы и других респираторных заболеваний сильно различается в зависимости от возраста.В 2007–2010 годах среди детей младше 12 месяцев было 370 госпитализаций на 10 000 детей, а среди детей в возрасте от 16 до 17 лет — 16 госпитализаций на 10 000 детей. Различия между возрастными группами были статистически значимыми. (См. Таблицу h4d.)
Начало страницы
Индикаторы респираторных заболеваний
Показатели h2 и h3 представляют информацию о детях, страдающих астмой, а показатель h4 представляет информацию о посещениях отделения неотложной помощи и госпитализациях по причине астмы и других респираторных причин.Данные для показателей h2 и h3 взяты из национального обследования, в ходе которого информация о состоянии здоровья ежегодно собирается у репрезентативной выборки населения. Данные для показателя h4 взяты из двух национальных обследований, в которых собираются данные о посещениях пунктов неотложной помощи и госпитализациях.
Респираторные заболевания и болезни, такие как астма, бронхит, пневмония, аллергический ринит и синусит, могут значительно ухудшить способность ребенка функционировать и являются важной причиной пропуска школьных дней и ограничения активности.Симптомы, связанные как с легкими, так и с более тяжелыми проявлениями этих респираторных заболеваний, включают кашель, хрип, заложенность, боль в груди, одышку, респираторный дистресс и, возможно, смерть в самых крайних случаях. Астма — это особенно сложное респираторное заболевание с множеством факторов, генетических и экологических, которые взаимодействуют, влияя на его развитие и тяжесть.
Четыре распространенных загрязнителя воздуха (твердые частицы, приземный озон, оксиды азота и оксиды серы) имеют обширные данные, связывающие их с респираторными заболеваниями у детей.Загрязнение от связанных с дорожным движением источников, представляющих собой смесь загрязнителей воздуха, представляет особую опасность для дыхательной системы ребенка. Дети также могут подвергаться загрязнению воздуха в домах, школах и других зданиях. Загрязнители воздуха в помещении из биологических источников (например, плесень, пылевые клещи или перхоть домашних животных) могут вызывать аллергические реакции, обострять существующую астму и быть связаны с развитием респираторных симптомов.
Показатели h2 и h3 представляют данные о распространенности астмы среди детей из Национального опроса по вопросам здоровья (NHIS).Показатель h4 представляет данные о посещениях детскими отделениями неотложной помощи и госпитализациях из Национального обследования амбулаторной медицинской помощи в больницах (NHAMCS) и Национального обследования при выписке из больниц (NHDS).
Дополнительная информация о респираторных заболеваниях и индикаторах h2, h3 и h4 представлена в обновленном разделе «Респираторные заболевания» документа «Дети Америки и окружающая среда» , третье издание.
Ссылки по теме
Центры по контролю и профилактике заболеваний (CDC): Asthma
Центры по контролю и профилактике заболеваний (CDC): надзор за поведением молодежи с учетом рисков США, 2007
Центр ресурсов данных по здоровью детей и подростков: результаты опроса Выход
Институт воздействия на здоровье (ВУЗ): Загрязнение воздуха, связанное с дорожным движением: критический обзор литературы по выбросам, воздействию и воздействию на здоровье Выход
U.S. Министерство здравоохранения и социальных служб (HHS): Последствия для здоровья недобровольного воздействия табачного дыма: отчет главного хирурга
Агентство по охране окружающей среды США: Качество воздуха: комплексные научные оценки Агентства по охране окружающей среды (ISA)
Агентство по охране окружающей среды США: Астма
Агентство по охране окружающей среды США: Национальные стандарты качества окружающего воздуха
Начало страницы
Обзор методов — респираторные заболевания
Национальный центр статистики здравоохранения, подразделение Центров по контролю и профилактике заболеваний, проводит Национальное обследование состояния здоровья (NHIS), серию ежегодных опросов U.S. национальные обследования состояния здоровья неинституционализированного гражданского населения. Интервью проводятся лично в домах участников, задавая родителям или другим хорошо осведомленным взрослым в семье вопросы о состоянии здоровья ребенка.
Показатель h2 использует данные NHIS, чтобы представить процент детей, когда-либо диагностированных с астмой, у которых также был приступ астмы в предыдущие 12 месяцев, и детей, которые в настоящее время страдают астмой. Показатель h3 использует данные NHIS для представления процентной доли детей, которые в настоящее время страдают астмой, с разбивкой по расе / этническому происхождению и семейному доходу.Для этих показателей мы использовали ответы на следующие вопросы: «Говорил ли вам когда-нибудь врач или другой медицинский работник, что у <имя ребенка> астма?» и если да, «В течение последних 12 месяцев у <имя ребенка> был эпизод астмы или приступ астмы?», «У <имя ребенка> все еще астма?» и «Было ли у <имя ребенка> это состояние за последние 12 месяцев? »
Национальное обследование амбулаторной медицинской помощи в больницах (NHAMCS) и Национальное обследование при выписке из больниц (NHDS) проводятся Национальным центром статистики здравоохранения.Эти обследования предоставляют национальные данные о посещениях пунктов неотложной помощи и госпитализациях. NHAMCS собирает данные для диагнозов врачей для посещений больничных отделений неотложной помощи и амбулаторных отделений, а NHDS сообщает о диагнозах врачей при выписках из больниц. Диагнозы в обоих исследованиях включают астму и ряд других респираторных заболеваний. Оба исследования не включают федеральные и военные госпитали и содержат демографические данные пациентов.
Показатель h4 использует данные NHAMCS и NHDS для представления посещений отделений неотложной помощи и госпитализаций по поводу астмы и других респираторных заболеваний, включая бронхит, пневмонию и грипп, для детей в возрасте от 0 до 17 лет.
Подробные методы для индикаторов h2, h3 и h4
Метаданные для национального опроса о состоянии здоровья (NHIS)
Метаданные для национального обследования амбулаторной медицинской помощи больниц (NHAMCS)
Метаданные для национального обследования при выписке из больниц (NHDS)
Начало страницы
Duke Гистология — дыхательная система
Обзор:
Цель этой лаборатории — изучить организацию проводящей и дыхательной частей дыхательной системы.На ваших слайдах вы сможете найти отличные примеры эпителиальных переходов вдоль тракта. Следует обратить внимание на ключевые конструктивные особенности, приведенные в таблице ниже:
Компонент | Эпителий | Секреторная клетка | Хрящ | см.Мышца | Сальники в C. T. | Диаметр | Прочие |
| Трахея | Псевдост. Столбчатый Ресничный | Кубок | C-образный | При вскрытии С-образного хряща | Серозный / слизистый | ~ 2 см | – |
| Бронхи | Псевдост.Столбчатый Ресничный | Кубок | шт. | Да (окружает просвет) | Серозный / слизистый | ~ 1,5 — 0,05 см | Попадает в легкое |
| Бронхиол к конечным бронхиолам | Простой столбчатый реснитчатый | Клубные ячейки | № | Есть | № | 0.5 — 0,2 мм | Без альвеол в стенах |
| Респираторные бронхиолы | Простая кубовидная (некоторые реснички) | Клубные ячейки | № | Есть | № | ~ 0,15 мм | Альвеолы в стенах |
| Альвеолярный проток | Преимущественно Простой плоский | № | № | Да / Нет | № | ~ 0.1 мм | – |
| Альвеолы | Плоский простой (клетки типа I и II) | Ячейка типа II | № | № | № | <0,5 мм | – |
Webslide UVa_077: Гортань и трахея, коронарный разрез, H&E [DigitalScope]
Гортань — это канал для воздуха между ротоглоткой и трахеей, который также участвует в производстве звука.Эпителиальная выстилка варьируется в зависимости от местоположения: вестибулярных складок (или «ложных» голосовых складок) выстланы смесью многослойного плоского и многослойного столбчатого эпителия, тогда как истинные голосовые складки обычно покрыты многослойным плоским неороговевшим эпителием, который иногда может ороговеть в ответ на повторную травму. Ниже голосовых складок эпителий снова становится многослойным столбчатым, прежде чем окончательно переходит в псевдостратифицированный столбчатый эпителий трахеи , которая анатомически начинается на 1-м кольце трахеи тележки чуть ниже перстневидного хряща.
Серомукозные железы находятся под верхним и нижним эпителием голосовых складок с обеих сторон слайда. Определите голосовую связку как складку слизистой оболочки, покрытую многослойным плоским эпителием и содержащую обильные скелетные мышцы голосовой мышцы. Обратите внимание на каркас хряща и (щитовидный и перстневидный хрящи и кольца трахеи), некоторые из которых содержат участки окостенения, возникающие при старении.
Webslide LSU_B-20: Trachea, H&E [DigitalScope]
Оцените наслоение трахеи, выявление слизистой оболочки, подлежащей соединительной ткани, хряща и адвентиции.Обратите внимание, что псевдостратифицированный столбчатый поверхностный эпителий содержит реснитчатых клеток , бокаловидных и базальных клеток . Базальная пластинка необычно толстая в трахее и выглядит здесь как слабо окрашенный слой однородной толщины (около 4 мкм) непосредственно под эпителием. В соединительной ткани находятся простые кубовидные или столбчатые железы , которые производят как серозные, так и слизистые выделения, покрывающие поверхность слизистой оболочки.Как эти выделения попадают в просвет трахеи и какова их функция? Под эпителием также много капилляров.
Webslide UCinn_3788: Пищевод и трахея, мышь 1,5 мкм, AF-TB [DigitalScope]
Изучите этот слайд при малом увеличении, чтобы получить обзор трахеи (правая часть слайда) и ее отношения к пищеводу (левая часть слайда).На этом поперечном срезе показаны С-образные хрящевые кольца трахеи, гладкие мышцы вдоль задней (открытой) части хряща и многочисленные серомукозные железы . Несколько хороших примеров нервов и кровеносных сосудов также присутствуют в соединительной ткани средостения, окружающей трахею.
Веб-слайд 0315_T (любезно предоставлено U.of Mich.) : Lung, H&E [DigitalScope]
При малом и большом увеличении обратите внимание на хорошо сохранившуюся висцеральную плевру. В этом разделе также приведены примеры дистальных ветвей бронхиального дерева. Отсканируйте слайд, чтобы найти бронхов и бронхиол , используя приведенную выше таблицу, чтобы напомнить вам об основных структурных различиях. Найдите области, в которых можно проследить путь от конечных бронхиол до альвеол .Обратите внимание, что по мере уменьшения диаметра бронхиол эпителий становится короче, а слой гладких мышц истончается. Также наблюдайте респираторных бронхиол с отступом от альвеол. Простые плоские альвеолярные протоки сообщаются с альвеолярными мешочками и слепыми альвеолами. , а не , потратьте время на изучение этого слайда на предмет наличия альвеолярных клеток I и II типа, так как они намного лучше сохраняются на Webslide 0028
Веб-слайд 0028_T: Легкое, обезьяна, 2 мкм, T.B. [DigitalScope]
Сначала просмотрите этот важный слайд при малом увеличении, чтобы определить бронхов, , бронхиол, и альвеолярных областей, для исследования при большом увеличении. Затем, используя настройки объектива с высоким увеличением, внимательно изучите анатомию слизистой и подслизистой оболочки бронха . Под слизистой оболочкой видны гладкие мышцы и серомукозные железы, прилегающие к хрящевым пластинам неправильной формы. Затем найдите бронхиолу и запишите:
.- простой столбчатый мерцательный эпителий — клетки короче, чем в бронхах и трахее,
- куполообразные секреторные, не реснитчатые экзокринные клетки (также известные как «клубные клетки»),
- гладких мышц в подслизистой оболочке и
- отсутствие серомукозных желез и хрящей.
Посмотрите, сможете ли вы идентифицировать респираторные бронхиолы и альвеолярные протоки, отметив прогрессирование от простого столбчатого мерцательного эпителия к простому плоскому эпителию.
Используйте высокую мощность для исследования респираторной части легкого с достаточно равномерным растяжением альвеол. Измерьте размеры некоторых многоугольных альвеол. При большом увеличении вы должны быть в состоянии идентифицировать два типа клеток, выстилающих альвеолярные воздушные пространства: Тип I и Тип II эпителиальные клетки .Клетки типа I имеют плоскую форму с уплощенными ядрами и заметно аттенуированной цитоплазмой. Клетки типа II (также известные как «большие пневмоциты») имеют более округлую форму, выступают в просвет альвеол и содержат вакуолизированные цитоплазмы. Эти вакуоли представляют собой остатки многослойных тел, связанных с биосинтезом и хранением поверхностно-активного вещества.
Альвеолы содержат несколько других типов клеток: Эндотелиальные клетки , простые плоские эпителиальные клетки с плотными уплощенными ядрами, выстилающие обширную капиллярную сеть на протяжении альвеолярных перегородок.Как отличить эндотелиальные клетки от клеток типа I? Интерстициальные клетки , похожие на фибробласты, иногда можно увидеть в альвеолярных перегородках, но чаще они располагаются на стыках альвеол. Изредка видны также отдельные клетки mast , содержащие плотные гранулы розового цвета. (Из-за используемого здесь метода перфузионной фиксации присутствует мало альвеолярных макрофагов).
Дополнительные слайды
И.Трахея
UMich Slide 40 (трахея, H&E) [DigitalScope]
Эпителий, выстилающий трахею, представляет собой типичный респираторный эпителий (реснитчатый псевдостратифицированный столбчатый), содержащий многочисленные бокаловидные клетки. Этот эпителий имеет необычно толстую basement мембрану , которую вы можете видеть как узкую область, окрашенную в розовый цвет, непосредственно базальную по отношению к эпителию. Этот эпителий вместе с нижележащим слоем рыхлой соединительной ткани (lamina propria) составляют слизистую оболочку трахеи .Слой под слизистой оболочкой — это подслизистая оболочка, в которой вы найдете множество серомукозных желез . Слизистая оболочка примерно отделена от подслизистой оболочки слоем продольных эластичных волокон — трахея в этом образце разрезана в поперечном сечении, поэтому эластичные волокна также будут в поперечном сечении и здесь могут быть видны как эозинофильные стекловидные точки [пример]. За пределами подслизистой основы находится гиалиновый хрящ , который помогает предотвратить коллапс просвета трахеи, а за его пределами находится соединительная ткань адвентиции, которая сливается с тканью средостения.
II. Дыхательное дерево: от Бронхов до Альвеол
Слайд UMich 129_20x (легкое, H&E) [DigitalScope]
Слайд UMich 130_20x (легкое, H&E) [DigitalScope]
Слайд UMich 130-1_40x (легкое, H&E) [DigitalScope]
UMich Slide 130-2_40x (легкое, H&E) [DigitalScope]
А.Бронхи: Трахея раздваивается на два основных бронха, которые входят в легкое, а затем несколько раз ветвятся, давая начало более мелким вторичным и третичным бронхам [пример]. Бронхи отличаются от трахеи наличием пластинок , а не хрящевых колец, и наличием слоя гладких мышц между собственной пластинкой и подслизистой оболочкой . В более мелких ветвях количество хрящей уменьшается, а количество гладких мышц увеличивается. Также уменьшается количество желез и бокаловидных клеток.Не беспокойтесь о том, чтобы попытаться различить первичные, вторичные и третичные бронхи, но вы сможете отличить бронхи в целом от трахеи и бронхиол (см. Ниже).
B. Бронхиолы: Бронхиолы [пример] представляют собой меньшие ветви бронхов и отличаются от них отсутствием хрящей и желез . В более крупных бронхиолах эпителий все еще реснитчатый, но теперь обычно простой столбчатый, тогда как в самых маленьких бронхиолах эпителий будет просто кубовидным (в основном экзокринными клетками) и полностью лишенным ресничек.Слой гладких мышц обычно довольно заметен в этих структурах, как показано на слайде 130-2 [пример], где бронхиола была разрезана в продольном разрезе, позволяющем видеть расположенные по кругу пучки гладких мышц в стенке бронхиолы. Как упоминалось выше, наименьших проводящих бронхиол состоят из простых кубовидных (или, возможно, «низко столбчатых») эпителия в основном экзокринных клеток , нескольких ресничных клеток и бокаловидных клеток NO , и называются терминальными бронхиолами [пример].
C. Респираторные бронхиолы: Вы можете увидеть короткие переходные области бронхиол, в стенках которых находится альвеол . Эти бронхиолы с альвеолами в стенках называются респираторными бронхиолами [пример]. Для них характерно прогрессирующее уменьшение высоты эпителия и количества гладких мышц между отверстиями соседних альвеол.
D. Альвеолярные протоки: Стенки альвеолярных протоков [пример] настолько прерваны альвеолами и альвеолярными мешочками (скоплениями альвеол), что все, что можно увидеть на стенке собственно, — это небольших выступов гладких мышц, коллагена и эластичные волокна.Вы можете заметить выступы, но не следует пытаться различать составляющие, которые покрыты плоским эпителием, слишком тонким, чтобы увидеть его в световой микроскоп.
E. Альвеолы: Стенки этих структур с обеих сторон покрыты плоским эпителием (слишком тонким, чтобы его можно было увидеть) из пневмоцитов I типа , выстилающих прилегающие просветы альвеол. Внутри стен — разветвленная капиллярная сеть. Вы можете видеть пространство внутри этих капилляров или они могут быть заполнены эритроцитами.Пневмоциты типа II [пример], которые выделяют сурфактант, имеют большие округлые ядра и вакуолизированную цитоплазму, и их часто трудно идентифицировать с помощью светового микроскопа («вакуоли» на самом деле представляют собой гранулы фосфолипидов, которые, к сожалению, часто извлекаются во время обработка тканей). В просвете некоторых альвеол вы увидите макрофаги, называемые альвеолярными фагоцитами или «пылевыми клетками» [пример].
III.Внешний вид легкого при застойной сердечной недостаточности
UMich Слайд гистопатологии 42 [DigitalScope]
В то время как компоненты альвеолы трудно увидеть в нормальной легочной ткани, патологические изменения, возникающие в легких в результате застойной сердечной недостаточности, показанные здесь [пример], преувеличивают многие из этих особенностей, что делает их более заметными:
- Плохой выброс левого желудочка вызывает повышение артериального давления в левом предсердии, что приводит к расширению альвеолярных капилляров .
- Пневмоциты II типа с большими круглыми ядрами и прозрачной цитоплазмой намного более многочисленны и их легко увидеть в стенках альвеол, поскольку они размножаются в попытке восстановить поврежденные альвеолы.
- Альвеолярные макрофаги , характерные для этого состояния (также известные как клетки «сердечной недостаточности»), становятся нагруженными коричневато-черным пигментом гемосидерина, возникающим в результате разрушения эритроцитов, вытекающих из набухших капилляров.
Руководство Британского торакального общества по использованию кислорода взрослыми в условиях здравоохранения и неотложной помощи
Полное руководство по использованию кислорода взрослыми в условиях здравоохранения и неотложной помощи, опубликованное в Thorax1, представляет собой обновление рекомендаций BTS Emergency Oxygen от 2008 года2. Ниже приводится краткое изложение рекомендаций и примеров передовой практики. Разделы, отмеченные в этом обзоре, относятся к полным разделам руководства.
Ключевые изменения с момента первого издания данного руководства, опубликованного в 2008 г.
Методология
Методология обзора доказательств была изменена с методологии NICE на процесс производства рекомендаций, аккредитованный BTS NICE, который основан на методологии Шотландской межвузовской сети рекомендаций (SIGN) и придерживается методологии AGREE (см. раздел 1).
Уровни доказательств и степень рекомендации
Теперь они представлены в формате SIGN (см. Раздел 1 и таблицы 6 и 7).
Таблица 6Уровни доказательств SIGN
Таблица 7Уровни доказательств SIGN
Доказательная база
Доказательная база для руководства была обновлена до августа 2013 года (и расширена до середины 2016 года для основных ссылок). Ни одна из рекомендаций 2008 г. не была оспорена новыми данными, но многие из существующих рекомендаций подкреплены новой информацией.С 2008 года было проведено много обсервационных исследований, но мало рандомизированных испытаний, имеющих непосредственное отношение к руководству.
Сфера действия руководства была расширена
Новое руководство охватывает не только экстренное использование кислорода, но и большую часть использования кислорода в медицинских учреждениях. Он также охватывает кратковременное использование кислорода медицинскими работниками за пределами медицинских учреждений, но использование кислорода пациентами в домашних условиях регулируется Руководством BTS по домашнему использованию кислорода взрослыми.1–3
Сфера применения данного руководства была расширена
Настоящее руководство включает следующие новые темы и настройки, запрошенные пользователями руководства:
Послеоперационный и периоперационный уход, включая обезболивание под контролем пациента.
Эндоскопия и другие процедуры, требующие седации в сознании.
Пункты паллиативной помощи, включая хосписы.
Использование гелий-кислородных смесей (Heliox) и смесей закиси азота / кислорода (Entonox).
Использование постоянного положительного давления в дыхательных путях (CPAP).
Использование кислорода медицинскими работниками на дому.
Использование кислорода добровольными спасательными организациями и другими службами быстрого реагирования, не входящими в национальную службу здравоохранения.
Назальные канюли с высоким потоком (HFNC).
Структура и формат руководства были изменены с 2008 г.
Руководство 2008 г. было опубликовано в виде самостоятельного документа в Thorax .1 Дополнительные учебные материалы и другие ресурсы, включая инструменты аудита, были доступны на британском языке. Сайт торакального общества. Новое руководство существует в двух дополнительных форматах.
Здесь опубликовано краткое руководство, содержащее рекомендации и рекомендации.
Полное руководство, включая обзор данных, обзор физиологии, иллюстрации и ссылки, опубликовано в Thorax 1 и доступно на веб-сайте Британского торакального общества.
Введение
Цель руководства
Основная цель этого руководства — сделать использование кислорода в условиях неотложной помощи и здравоохранения более безопасным, простым и эффективным. Кислород, вероятно, является наиболее распространенным лекарством, используемым при лечении пациентов, которые обращаются в неотложную медицинскую помощь.До публикации первого Руководства Британского торакального общества по экстренному использованию кислорода у взрослых пациентов в 2008 году бригады скорой помощи и бригады отделений неотложной помощи, вероятно, давали кислород практически всем одышкам или тяжелобольным пациентам, а также большому количеству пациентов, не страдающих от болезней. пациенты с гипоксемией и такими состояниями, как ишемическая болезнь сердца или инсульт, в зависимости от обычаев и практики. Около 34% поездок на машинах скорой помощи в Великобритании в 2007 году были связаны с использованием кислорода4. Это привело к примерно двум миллионам случаев использования кислорода в экстренных случаях в год всеми службами скорой помощи Великобритании с последующим использованием кислорода на дому, в кабинетах терапевта и в больницах.Аудиты использования кислорода и назначения кислорода показали неизменно низкую эффективность во многих странах, и большинство клиницистов, занимающихся неотложной медицинской помощью, сталкивались с неблагоприятными инцидентами и случайными смертельными исходами из-за недостаточного или чрезмерного использования кислорода5–11
Исторически кислород давали. по трем основным показаниям, из которых только одно основано на доказательствах. Во-первых, для коррекции гипоксемии дается кислород, потому что тяжелая гипоксемия явно вредна для человеческого организма. Во-вторых, больным вводили кислород на случай, если у них может развиться гипоксемия.Недавние данные свидетельствуют о том, что, если нарушение газообмена действительно развивается, такая практика может фактически подвергать пациентов повышенному риску (см. Полный раздел 6.3 Руководства). В-третьих, вводили очень большую долю медицинского кислорода, потому что до 2008 года большинство клиницистов считали, что кислород может облегчить одышку в большинстве случаев. Однако нет убедительных доказательств того, что кислород снимает одышку у пациентов без гипоксемии. Имеются доказательства недостаточной или минимальной эффективности у пациентов с одышкой с легкой гипоксемией, хронической обструктивной болезнью легких (ХОБЛ) и распространенным раком (см. Полные разделы 6 и 8 Руководства.11.4).
На этом фоне Комитет по стандартам медицинской помощи Британского торакального общества (BTS) учредил рабочую группу в сотрудничестве с 21 другим обществом для разработки научно обоснованных рекомендаций по экстренному использованию кислорода в Великобритании. Это привело к созданию Руководства BTS 2008 г. по экстренному использованию кислорода у взрослых пациентов, которое стало первым в мире руководством по экстренной кислородной терапии.1 Это руководство было внедрено на всей территории Великобритании и во многих других странах, что привело к более чем 500 упоминаниям в медицинских учреждениях. литература до конца 2016г.
Целью обновления руководства 2008 г. является усиление доказательной базы предыдущего руководства на основе пересмотренной методологии (которая соответствует критериям, содержащимся в Инструменте AGREE II) и расширение доказательной базы до конца 2013 г.12 Кроме того, сфера действия Руководства 2008 г. была расширена, чтобы охватить несколько новых аспектов использования кислорода и более широкий диапазон мест, где может использоваться кислород.
Предполагаемые пользователи руководства и целевые группы пациентов
Это руководство в основном предназначено для использования всеми медицинскими работниками, которые могут быть вовлечены в экстренное использование кислорода.Сюда входят сотрудники скорой помощи, службы экстренного реагирования, парамедики, врачи, медсестры, акушерки, физиотерапевты, фармацевты и все другие медицинские работники, которые могут иметь дело с больными или одышками. Консультации также предоставляются службам быстрого реагирования, принадлежащим к добровольным организациям или другим органам, не относящимся к NHS. Информация, основанная на этом руководстве, доступна на веб-сайте BTS для использования в следующих ситуациях:
Для использования в больницах.
Использование в первичной медико-санитарной помощи.
Использование скорой помощи (дополнено инструкциями службы скорой помощи на основе данного руководства) .13
Использование медперсоналом и смежными медицинскими профессиями.
Эти сокращенные версии руководства содержат ключевые рекомендации, а также таблицы и диаграммы, относящиеся к конкретной ситуации.
Области, охватываемые этим руководством
Руководство рассматривает использование кислорода тремя основными категориями взрослых пациентов на догоспитальном и стационарном уровнях, а также в других учреждениях, таких как паллиативная помощь:
Критически больные или больные гипоксемией.
Пациенты с гипоксемией и пациенты с риском гипоксемии.
Пациенты без гипоксемии, которым может помочь кислород (например, отравление угарным газом).
Области, не охваченные данным руководством
Использование кислорода в педиатрии: настоящее руководство применимо только к пациентам в возрасте старше 16 лет.
Использование кислорода при работе на большой высоте.
Использование кислорода во время авиаперелетов.
Несчастные случаи при подводном плавании и нырянии.
Использование кислорода в экспериментах на животных.
Использование кислорода в установках с высокой зависимостью.
Использование кислорода в отделениях интенсивной терапии.
Межбольничные переводы 3-го уровня.
Гипербарический кислород.
Техники респираторной поддержки, включая интубацию трахеи, инвазивную вентиляцию и неинвазивную вентиляцию (НИВ) (включая CPAP).
Самостоятельное использование кислорода пациентами, у которых есть кислород дома по любой причине.
Постоянный уход за больными гипоксемией на дому.
Ограничения руководства
Это руководство основано на наилучших имеющихся данных о кислородной терапии. Однако руководство никогда не может заменить клиническую оценку в отдельных случаях. Могут быть случаи, когда клиницистам целесообразно действовать в соответствии с рекомендациями, содержащимися в данном руководстве, из-за потребностей отдельных пациентов, особенно пациентов со сложными или взаимосвязанными болезненными состояниями.Кроме того, ответственность за уход за отдельными пациентами лежит на клиницисте, отвечающем за уход за пациентом, и рекомендации, предлагаемые в этом руководстве, по необходимости должны носить общий характер и не должны рассматриваться как единственный источник рекомендаций в лечение отдельных пациентов. В частности, это руководство дает очень мало советов по ведению многих заболеваний, которые могут вызвать гипоксемию (не считая конкретного вопроса о лечении гипоксемии у пациентов).Читателей отсылают к другим руководствам для получения рекомендаций по ведению конкретных состояний, таких как ХОБЛ, пневмония, сердечная недостаточность и т. Д. Некоторые из этих руководств по конкретным заболеваниям могут предлагать несколько иные подходы к экстренной кислородной терапии, в то время как настоящее руководство нацелено на предоставление простых универсальных методов Обнимая советы по кислородной терапии.
Определения терминов, используемых в руководстве (и нормальных значений)
Такие термины, как гипоксемия и нормальные значения кислорода и углекислого газа в газах крови, представлены в полной версии Руководства (разделы 3–6).
Планируемый пересмотр и обновление руководства
Руководство от 2017 года будет рассмотрено BTS в течение 5 лет с момента публикации.
Заявления о заинтересованности
Все члены группы по разработке рекомендаций сделали заявления о заинтересованности в соответствии с Политикой BTS, и дополнительную информацию можно получить по запросу в BTS.
Краткое изложение рекомендаций и правил передовой практики
A. Достижение желаемых диапазонов насыщения кислорода n при остром заболевании (см. Рисунки 1-2 и полные разделы 6 и 8 Руководства)
A1.В этом руководстве рекомендуется стремиться к достижению нормальной или близкой к норме сатурации кислорода для всех пациентов с острыми заболеваниями, кроме пациентов с риском гиперкапнической дыхательной недостаточности (степень D).
A2. Рекомендуемый целевой диапазон насыщения для пациентов с острыми заболеваниями, не подверженных риску гиперкапнической дыхательной недостаточности, составляет 94–98% (степень D).
A3. Для большинства пациентов с известной ХОБЛ или другими известными факторами риска гиперкапнической дыхательной недостаточности (например, патологическим ожирением, муковисцидозом, деформациями грудной клетки или нервно-мышечными расстройствами или фиксированной обструкцией воздушного потока, связанной с бронхоэктазами) целевой диапазон насыщения составляет 88–92% предложено до получения результатов анализа газов крови (степень A для ХОБЛ, степень D для других состояний).
A4. Большинство пациентов без гипоксемии, страдающих одышкой, не получают пользу от кислородной терапии, но внезапное снижение сатурации кислорода пациента на ≥3% в пределах целевого диапазона насыщения должно вызвать более полную оценку состояния пациента (и сигнала оксиметра), поскольку это может быть первым свидетельство об остром заболевании (степень D).
А5. Поскольку оксигенация снижена в положении лежа на спине, полностью сознательным пациентам с гипоксемией в идеале должно быть разрешено сохранять максимально прямую позу (или наиболее удобную для пациента), если нет веских причин для иммобилизации пациента (например, травма скелета или позвоночника. ) (класс D).
B. Клиническая и лабораторная оценка гипоксемии и гиперкапнии (см. Полный раздел 7 Руководства)
B1. Полностью подготовленные клиницисты должны оценивать всех пациентов с острыми заболеваниями, измеряя частоту дыхания, частоту пульса, артериальное давление, температуру и оценивая объем циркулирующей крови и анемию. Если предполагается, что пациенты страдают серьезными опасными для жизни заболеваниями, на ранней стадии следует обратиться за помощью к специалистам в области интенсивной терапии или других дисциплин, и врачи должны быть готовы при необходимости вызвать помощь, включая вызов службы скорой помощи 999 на догоспитальном этапе. или вызов бригады реанимации или аутрич-бригады отделения интенсивной терапии (ОИТ) в больнице (уровень D).
B2. Насыщение кислородом, «пятый показатель жизнедеятельности», должно проверяться обученным персоналом с помощью пульсоксиметрии у всех пациентов с одышкой и остро больных (с добавлением газов крови при необходимости), а устройство вдыхаемого кислорода и скорость потока должны быть записаны в таблице наблюдений с помощью результат оксиметрии (степень D).
B3. Первоначальная клиническая оценка и последующее наблюдение за остро нездоровыми пациентами должны включать использование признанной физиологической системы «отслеживания и запуска», такой как NEWS, которая может вызвать клиническое обследование из-за гипоксемии, потребности в дополнительном кислороде или по другим причинам (степень D) .
B4. Пациентам с риском гиперкапнической дыхательной недостаточности рекомендуется использовать соответствующий раздел таблицы NEWS 2017. Баллы начисляются, если насыщение кислородом ниже или выше целевого диапазона (степень D).
Пункты надлежащей практики для клинической оценки пациентов с подозрением на гипоксемию
✓ Если возможно, у пациента с острой одышкой следует собрать историю болезни, которая может указывать на диагноз конкретного острого заболевания, такого как пневмония или тромбоэмболия легочной артерии, или обострение хронического состояния, такого как ХОБЛ, астма или сердечная недостаточность. .
✓ Никогда не прекращайте кислородную терапию, чтобы получить оксиметрические измерения в воздухе помещения у пациентов, которым явно требуется кислородная терапия.
✓ Необходимо срочно провести медицинский осмотр. Это может служить доказательством конкретного диагноза, такого как сердечная недостаточность или большой плевральный выпот, но обычно причина одышки остается невыявленной до тех пор, пока не станут доступны результаты таких анализов, как рентгенограммы грудной клетки.
✓ Запишите сатурацию артериальной крови кислородом, измеренную с помощью пульсоксиметрии (SpO 2 ), и подумайте об оценке газов крови у пациентов с необъяснимым замешательством и возбуждением, поскольку это может быть признаком гипоаксемии и / или гиперкапнии (цианоз — сложный физический признак для уверенной записи, особенно при плохом освещении или у пациентов с анемией или полнокровием).
✓ Тщательно измеряйте частоту дыхания и частоту сердечных сокращений, потому что тахипноэ и тахикардия более распространены, чем физическое обнаружение цианоза у пациентов с гипоксемией.
✓ В любую систему «отслеживания и запуска» следует внести соответствующие изменения, чтобы учесть более низкий целевой диапазон у пациентов с риском гиперкапнической дыхательной недостаточности. Эти пациенты не должны набирать баллов за насыщение, если они находятся в пределах их целевого диапазона, и они должны набирать баллы, если насыщение кислородом падает ниже целевого диапазона или если насыщение поднимается выше целевого диапазона при дыхании кислородом.В обновленной национальной таблице NEWS за 2017 год есть специальный раздел для измерений оксиметрии для пациентов с целевым диапазоном 88–92%, и рекомендуется, чтобы таблица NEWS за 2017 год использовалась во всех больницах (см. Рекомендацию B4).
✓ Наличие нормального SpO 2 не отменяет необходимости измерения газов крови, особенно если пациент проходит дополнительную кислородную терапию. Пульсоксиметрия будет нормальной у пациента с нормальным давлением кислорода (PO 2 ), но аномальным pH крови или давлением углекислого газа PCO 2 или с низким содержанием кислорода в крови из-за анемии.По этой причине анализ газов крови и полный анализ крови необходимы как можно раньше во всех ситуациях, когда эти измерения могут повлиять на результаты лечения пациента.
✓ Весь клинический персонал, использующий оксиметры, должен быть обучен их использованию и осведомлен об ограничениях оксиметрии. (Оксиметрия — ценный клинический инструмент, но возможны артефакты и ошибки интерпретации).
C. Газы артериальной и капиллярной крови (см. Полные разделы Руководства 7.1.3 и 8.4 и 8.5)
C1. Для пациентов в критическом состоянии или пациентов с шоком или гипотонией (систолическое артериальное давление <90 мм рт. Ст.) Первоначальное измерение газов крови должно быть получено из образца артериальной крови. Для большинства пациентов, которым требуется забор газов крови, можно использовать газы артериальной крови или газы артериализированной крови из мочки уха для получения точного измерения pH и PCO 2 . Однако PO 2 менее точен в образцах газов мочки уха (он занижает напряжение кислорода на 0.5–1 кПа), поэтому следует тщательно контролировать оксиметрию, если используются образцы газов крови из мочки уха, и следует брать повторный образец артериальной крови, если есть какие-либо сомнения относительно точности капиллярного образца (степень D).
C2. Для всех образцов газов артериальной крови следует использовать местную анестезию, за исключением экстренных случаев (степень А).
C3. Газы крови следует проверять в следующих ситуациях:
▶ Все тяжелобольные (степень D).
▶ Неожиданное или несоответствующее падение SpO 2 ниже 94% у пациентов, дышащих воздухом или кислородом, или у любого пациента, которому требуется кислород для достижения вышеуказанного целевого диапазона. (Следует учитывать кратковременные провалы насыщения до 90% или менее у нормальных людей во время сна) (степень D).
▶ Ухудшение насыщения кислородом (падение ≥3%) или усиление одышки у пациента с ранее стабильной хронической гипоксемией (например, тяжелой ХОБЛ) (степень D).
▶ Большинство ранее стабильных пациентов, состояние которых ухудшается клинически и которым требуется повышенная фракция вдыхаемого кислорода (FiO 2 ) для поддержания постоянного насыщения кислородом (степень D).
▶ Любой пациент с факторами риска гиперкапнической дыхательной недостаточности, у которого развивается острая одышка, ухудшение сатурации кислорода, сонливость или другие симптомы задержки углекислого газа (степень D).
▶ Пациенты с одышкой, которые, как считается, подвержены риску метаболических состояний, таких как диабетический кетоацидоз или метаболический ацидоз из-за почечной недостаточности (степень D).
▶ Любые другие доказательства состояния здоровья пациента, которые указывают на то, что результаты анализа газов крови могут быть полезны при ведении пациента (например, неожиданное изменение в системе «отслеживания и запуска», такое как внезапное повышение на несколько единиц в NEWS или неожиданное падение насыщения кислородом на 3% или более, даже если в пределах целевого диапазона) (степень D).
Рекомендации: пациенты, которым требуется повышенная концентрация кислорода
✓ Требование повышенной концентрации кислорода является показанием для срочной клинической переоценки пациента (и в большинстве случаев повторных измерений газов крови, см. Рекомендации W13 и W18 для исключения).
D. Первичная кислородная терапия; Первоначальный выбор оборудования для пациентов, не страдающих критическим заболеванием (см. рисунки 1–2 и таблицу 2, а также полные разделы 8.9 и 10 Руководства) i
Первичная оксигенотерапия при критическом заболевании рассматривается в следующем разделе.
D1. Для пациентов с острой одышкой, не подверженных риску гиперкапнической дыхательной недостаточности, у которых сатурация ниже 85%, лечение следует в первую очередь начинать с резервуарной маски со скоростью 15 л / мин.Концентрацию кислорода можно отрегулировать в сторону понижения (с помощью назальных канюль при 1–6 л / мин или простой маски для лица при 5–10 л / мин) для поддержания целевого насыщения 94–98% после стабилизации состояния пациента (степень D). .
D2. В других случаях острой гипоксемии без критического заболевания или факторов риска гиперкапнической дыхательной недостаточности лечение следует начинать с назальных канюль (или простой маски для лица, если канюли не переносятся или неэффективны) со скоростью потока, отрегулированной для достижения насыщения 94 –98% (марка Д).
D3. Если терапия средней концентрации с назальными канюлями или простой лицевой маской не приводит к желаемой насыщенности, смените маску резервуара и обратитесь за консультацией к старшему или специалисту (степень D).
Пункт передовой практики
E. Кислородная терапия при критических состояниях (см. Таблицу 1 и полный раздел 8.10 Руководства)
E1. Используйте максимально возможное количество вдыхаемого кислорода для вентиляции во время сердечно-легочной реанимации .После восстановления спонтанного кровообращения и возможности надежного мониторинга насыщения кислородом артериальной крови, стремитесь к целевому диапазону сатурации 94–98% и возьмите образец газов артериальной крови для проведения текущей кислородной терапии. Если газы крови показывают гиперкапническую дыхательную недостаточность, сбросьте целевой диапазон до 88–92% или рассмотрите возможность искусственной вентиляции легких (степень D).
E2. При критическом заболевании , включая тяжелую травму , сепсис, шок и анафилаксию, начните лечение с резервуарной маски со скоростью 15 л / мин и стремитесь к диапазону насыщения 94–98%.Этот совет также относится к пациентам с критическим заболеванием, у которых есть факторы риска гиперкапнии, в ожидании результатов измерения газов крови и экспертной оценки. У пациентов со спонтанным кровообращением и надежными показаниями оксиметрии можно поддерживать сатурацию 94–98%, используя более низкие концентрации кислорода (степень D).
E3. В случае утопления , стремитесь к насыщению кислородом 94–98% после восстановления спонтанного кровообращения (степень D).
E4.Пациентам с острыми приступами, вызванными эпилепсией или другими причинами , следует вводить кислород с высокой концентрацией до тех пор, пока не будут получены удовлетворительные результаты оксиметрии, а затем клиницисты должны стремиться к насыщению кислородом 94–98% или 88–92%, если Пациент находится в группе риска гиперкапнической дыхательной недостаточности (степень D).
E5. В случае серьезных травм головы стремитесь к сатурации кислорода 94–98%. Первоначальное лечение должно включать кислород с высокой концентрацией из резервуарной маски со скоростью 15 л / мин до получения удовлетворительных результатов измерения газов крови или до тех пор, пока дыхательные пути не будут защищены интубацией (степень D).
E6. В случаях отравления угарным газом очевидно «нормальное» показание оксиметрии может быть получено карбоксигемоглобином, поэтому стремитесь к 100% насыщению кислородом и используйте маску резервуара при 15 л / мин независимо от показаний оксиметра и PaO 2 (марка Д).
F. Кислородная терапия для определенных состояний, которые часто требуют кислородной терапии (см. Таблицы 2 и 3 и полные разделы 8.11 и 8.13 Руководства)
Респираторные заболевания с низким риском гиперкапнической дыхательной недостаточности:
F1.В острой астме стремитесь к сатурации кислорода 94–98% (степень D).
F2. В случаях пневмонии , которые не подвержены риску гиперкапнической дыхательной недостаточности, стремитесь к сатурации кислорода 94–98% (степень D).
F3. При острой одышке из-за рака легких стремитесь к насыщению кислородом 94–98%, если не существует сопутствующей ХОБЛ. См. Также раздел «Использование кислорода в паллиативной помощи» (степень D).
F4.В случае острое ухудшение фиброза легких или других интерстициальных заболеваний легких стремитесь к насыщению кислородом 94–98% или максимально возможному, если эти цели не могут быть достигнуты (степень D).
F5. В большинстве случаев пневмоторакса стремитесь к насыщению кислородом 94–98%, если у пациента нет риска гиперкапнической дыхательной недостаточности (степень D).
F6. Пациентам с пневмотораксом , находящимся под наблюдением в больнице без дренажа, рекомендуется использование кислорода с высокой концентрацией (скорость потока 15 л / мин через резервуарную маску), если у пациента нет риска гиперкапнической дыхательной недостаточности (степень D).
F7. В плевральном выпоте стремитесь к насыщению кислородом 94–98% (или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности) (степень D).
F8. При тромбоэмболии легочной артерии стремитесь к насыщению кислородом 94–98% (или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности) (степень D).
Не респираторные заболевания:
F9. При острой сердечной недостаточности стремитесь к насыщению кислородом 94–98% (или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности) (степень D).
F10. Постоянное положительное давление в дыхательных путях (CPAP) с увлеченным кислородом или высокопотоком увлажненного носового кислорода для поддержания сатурации 94-98% (или 88-92%, если существует риск гиперкапнии) следует рассматривать как дополнительное лечение для улучшения газообмена у пациентов с кардиогенный отек легких, не отвечающий на стандартное лечение (или неинвазивную вентиляцию легких (НИВ) при одновременном существовании гиперкапнии и ацидоза) (степень B).
F11. При анемии стремитесь к насыщению кислородом 94–98% или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности (степень D).
Пункт передовой практики
Рекомендации по лечению серповидноклеточного кризиса
F13. При инфаркте миокарда и остром коронарном синдроме стремитесь к насыщению кислородом 94–98% или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности (степень D).
F14. У пациентов с инсультом следует избегать высоких концентраций кислорода, если только это не требуется для поддержания нормального насыщения кислородом.Стремитесь к насыщению кислородом 94–98% или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности (степень D).
Рекомендации по ведению инсульта
✓ Уровень насыщения кислородом следует контролировать не реже, чем каждые 4 часа в течение дня и ночи у пациентов с острым инсультом и всех пролеченных эпизодов гипоксемии.
✓ Пациентам с гипоксемией после инсульта требуется медицинское обследование для установления и лечения причины.
✓ Кислород следует вводить только после того, как дыхательные пути очищены, и в минимальной концентрации, необходимой для достижения насыщения кислородом 94–98% или 88–92%, если у пациента есть риск гиперкапнической дыхательной недостаточности.
✓ Кислород следует вводить через носовые канюли, если нет четких указаний на использование другой системы доставки кислорода.
✓ Пациенты с инсультом и сопутствующими кардиореспираторными заболеваниями должны находиться в максимально вертикальном положении, если возможно, в кресле (см. Рекомендацию A5 ).
✓ Пациенты с пониженным уровнем сознания после инсульта должны находиться в восстановительном положении с самым нижним парализованным боком.
Подозрение на гипервентиляцию:
Рекомендации в отношении пациентов с подозрением на гипервентиляцию
✓ Перед постановкой диагноза гипервентиляции необходимо исключить органическое заболевание.
✓ Пациентам с определенным диагнозом гипервентиляции необходимо контролировать сатурацию кислорода.Пациентам с нормальным или высоким SpO 2 кислородная терапия не требуется.
✓ Повторное дыхание из бумажного пакета может быть опасным и НЕ рекомендуется для лечения гипервентиляции.
F15. В большинстве случаев отравления нацелены на насыщение кислородом 94–98%, если только у пациента нет риска гиперкапнической дыхательной недостаточности (степень D).
F16. При отравлении паракватом и отравлении блеомицином давайте кислород только в том случае, если сатурация упадет ниже 85%, и уменьшите или прекратите кислородную терапию, если сатурация поднимется выше 88% (степень D).
F17. В большинстве случаев метаболических и почечных нарушений стремятся к насыщению кислородом 94–98%, если только у пациента нет риска гиперкапнической дыхательной недостаточности (степень D).
F18. Пациентам с кластерной головной болью кислород следует вводить с расходом не менее 12 л / мин из резервуарной маски и подавать домашний кислород (степень D).
G. Пациенты с риском гиперкапнической дыхательной недостаточности (см. Таблицу 4 и полный раздел 8 рекомендаций.12)
G1. (также A3) Для большинства пациентов с известной ХОБЛ или другими известными факторами риска гиперкапнической дыхательной недостаточности (например, патологическим ожирением, муковисцидозом, деформациями грудной стенки или нервно-мышечными расстройствами или фиксированной обструкцией воздушного потока, связанной с бронхоэктазами) целевой диапазон насыщения составляет 88– 92% предлагается до получения результатов анализа газов крови (степень A для ХОБЛ, степень D для других состояний).
G2. Некоторые пациенты с ХОБЛ и другими состояниями подвержены повторяющимся эпизодам гиперкапнической дыхательной недостаточности.В этих случаях рекомендуется, чтобы лечение основывалось на результатах предыдущих оценок газов крови во время обострений. Пациентам с предшествующей гиперкапнической недостаточностью (которым требуется НИВЛ или периодическая вентиляция с положительным давлением), у которых нет карточки с предупреждениями, рекомендуется начать лечение кислородом низкой концентрации с использованием маски Вентури 24% со скоростью 2–3 л / мин (или маска Вентури 28% со скоростью 4 л / мин или назальные канюли со скоростью 1-2 л / мин, если маска 24% недоступна) с начальной целевой насыщенностью 88-92% в ожидании срочных результатов анализа газов крови.Этим пациентам следует уделять первоочередное внимание службам неотложной помощи, и концентрацию кислорода следует снижать, если сатурация превышает 92%, и повышать, если она падает ниже 88% (степень D).
Рекомендации по лечению ХОБЛ и других состояний, которые могут вызвать гиперкапническую дыхательную недостаточность
Диагностика ХОБЛ или подозрение на обострение ХОБЛ:
✓ Если диагноз неизвестен, пациенты старше 50 лет, которые являются длительными курильщиками с хронической одышкой в анамнезе при незначительных физических нагрузках, таких как ходьба по ровной поверхности, и при отсутствии других известных причин одышки должны рассматриваться как имеющие подозрение на ХОБЛ для целей данного руководства.
✓ Спирометрия должна быть измерена хотя бы один раз во время госпитализации с подозрением на ХОБЛ (в соответствии с рекомендациями Национального института здравоохранения и медицинского обслуживания (NICE) по ХОБЛ) .15 Измерение спирометрии может подтвердить (или исключить) диагноз воздушного потока обструкция, а уровень ОФВ1 является полезным индикатором тяжести заболевания при ХОБЛ.
Немедленное ведение пациентов с известной или подозреваемой ХОБЛ:
✓ Если сатурация остается ниже 88% на догоспитальном этапе, несмотря на 28% маску Вентури, замените носовые канюли на 2–6 л / мин или простую лицевую маску со скоростью 5 л / мин с целевой насыщенностью 88–92 % и предупредите отделение неотложной помощи о том, что пациенту следует лечить в первоочередном порядке.
✓ Пациенты с частотой дыхания> 30 ударов в минуту должны иметь скорость потока от масок Вентури, превышающую минимальную скорость потока, указанную для упаковки маски Вентури, чтобы компенсировать повышенный поток вдоха пациента. Увеличение расхода кислорода в маске Вентури не увеличивает концентрацию поступающего кислорода.
✓ Пациенты со значительной вероятностью тяжелой ХОБЛ или другого заболевания, которое может вызвать гиперкапническую дыхательную недостаточность, должны быть оценены как очень срочные по прибытии в отделения неотложной помощи больницы, а газы крови должны быть измерены по прибытии в больницу.
✓ Перед доступностью измерений газов крови используйте 24% маску Вентури при 2–3 л / мин или назальные канюли при 1–2 л / мин или маску Вентури 28% при 4 л / мин и старайтесь сатурация кислорода 88–92%
Первичное ведение пациентов с обострением ХОБЛ в стационаре:
✓ Пациентам с обострениями ХОБЛ необходимо тщательное наблюдение на предмет гиперкапнической дыхательной недостаточности с респираторным ацидозом, который может развиться во время госпитализации, даже если исходные газы крови были удовлетворительными.
✓ Избегайте чрезмерного использования кислорода у пациентов с ХОБЛ. Риск респираторного ацидоза у пациентов с гиперкапнической дыхательной недостаточностью увеличивается, если PaO 2 выше 10,0 кПа из-за чрезмерного использования кислорода в прошлом.
✓ Если после измерения газов крови pH и PCO 2 в норме, стремитесь к насыщению кислородом 94–98%, если в анамнезе нет предшествующей гиперкапнической дыхательной недостаточности, требующей НИВЛ или периодической вентиляции с положительным давлением, или если обычная сатурация кислорода пациента, когда клинически стабильна, ниже 94% (для этих пациентов целевой диапазон должен составлять 88–92%).Анализ газов крови следует повторить через 30–60 минут, чтобы проверить, нет ли повышения PCO 2 или падения pH.
✓ Повторно проверьте газы крови через 30–60 минут (или если есть доказательства клинического ухудшения) для всех пациентов с ХОБЛ или другими факторами риска гиперкапнической дыхательной недостаточности, даже если первоначальное измерение PCO 2 было нормальным.
✓ Если PCO 2 повышен, но pH ≥7,35 ([H +] ≤45 нмоль / л) и / или высокий уровень бикарбоната (> 28 ммоль / л), у пациента, вероятно, длительное время — стоячая гиперкапния; поддерживать целевой диапазон 88–92% для этих пациентов.Анализ газов крови следует повторить через 30–60 минут, чтобы проверить, нет ли повышения PCO 2 или падения pH.
✓ Если у пациента гиперкапнический (PCO 2 > 6 кПа или 45 мм рт. более 30 минут после первоначального стандартного медицинского лечения.
✓ Для пациентов, использующих маски Вентури, рассмотрите возможность перехода с маски Вентури на назальные канюли после стабилизации состояния пациента.
✓ Для пациентов, которые используют длительный домашний кислород (LTOT) при тяжелой ХОБЛ, старший клиницист должен рассмотреть возможность установки целевого диапазона для конкретного пациента, если стандартный диапазон 88–92% потребует несоответствующей корректировки обычного для пациента кислородная терапия, пока пациент находится в стационаре.
Пункт надлежащей практики
Ведение гиперкапнии или респираторного ацидоза из-за чрезмерной кислородной терапии ( предотвращение опасной для жизни возвратной гипоксемии ):
✓ Если у пациента есть подозрение на гиперкапническую или дыхательную недостаточность из-за чрезмерной оксигенотерапии, оксигенотерапию необходимо снизить до минимального уровня, необходимого для поддержания диапазона сатурации 88–92%.Это может быть достигнуто с использованием 28% или 24% кислорода из маски Вентури или 1-2 л / мин через носовые канюли в зависимости от насыщения кислородом и последующих измерений газов крови.
✓ Внезапное прекращение дополнительной кислородной терапии может вызвать опасную для жизни рикошетную гипоксемию с быстрым падением сатурации кислорода ниже начальной сатурации кислорода до начала дополнительной кислородной терапии.
G3. Первоначальное кислородное лечение обострений муковисцидоза должно быть аналогично начальному кислородному лечению обострений ХОБЛ с целевым насыщением 88-92% (см. Разделы 8.12.1–8.12.2) (класс Д).
G4. При начальном лечении скелетно-мышечных и неврологических расстройств с острой дыхательной недостаточностью или острой или хронической дыхательной недостаточностью стремитесь к насыщению кислородом 88–92% и измеряйте газы крови, чтобы определить, потребуется ли НИВЛ (степень D).
Рекомендации относительно пациентов с неврологическими расстройствами
✓ Пациенты с дыхательной недостаточностью из-за неврологических расстройств или мышечных заболеваний имеют высокий риск смерти и нуждаются в срочном обследовании, чтобы определить, потребуется ли им неинвазивное вмешательство или инвазивная вентиляция, а не кислородная терапия.Наблюдайте за этими пациентами с помощью газов крови и регулярной спирометрии (форсированная жизненная емкость легких). Желания пациентов относительно этой формы лечения должны быть определены как можно раньше в процессе болезни, в идеале до того, как разовьется острый приступ.
G5. Пациенты с патологическим ожирением (индекс массы тела (ИМТ)> 40 кг / м 2 ), даже без доказательств сопутствующего обструктивного апноэ во сне, подвержены риску гиповентиляции и должны получать титрованный кислород для поддержания целевого уровня насыщения 88–92 % (марка D).
G6. NIV следует рассматривать у гиперкапнических пациентов с ХОБЛ, МВ, нервно-мышечными расстройствами или патологическим ожирением, которые подвержены риску гиперкапнической дыхательной недостаточности, если pH <7,35 или [H +]> 45 нмоль / л (степень D) (см. BTS / Рекомендации ICS по искусственному дыханию при острой гиперкапнической дыхательной недостаточности у взрослых) 16
H. Использование кислорода во время беременности (см. Полный раздел 8.14 Руководства)
h2.Женщины, страдающие серьезной травмой, сепсисом или острым заболеванием во время беременности, должны получать такую же кислородную терапию, как и любые другие тяжелобольные пациенты, с целевой насыщенностью кислородом 94–98%. Такой же целевой диапазон следует применять к женщинам с гипоксемией из-за острых осложнений беременности (например, коллапс, связанный с эмболом околоплодными водами, эклампсией или дородовым или послеродовым кровотечением) (степень D).
h3. Женщинам с сопутствующими гипоксемическими состояниями (например, сердечной недостаточностью) следует давать дополнительный кислород во время родов для достижения сатурации кислородом 94–98%, если только они не подвержены риску гиперкапнической дыхательной недостаточности (целевой диапазон 88–92%) (степень D).
h4. Беременным женщинам, находящимся в полном сознании и без нарушения сердечно-сосудистой системы, можно управлять в сидячем положении, а в лежачем положении — использовать полностью левое боковое положение (степень D).
h5. Беременным женщинам старше 20 недель беременности (дно матки на уровне пупка или выше), подверженных риску развития сопутствующего сердечно-сосудистого нарушения (например, травмы и вагинального кровотечения), следует расположить так, чтобы избежать аортокавальной компрессии с помощью бокового наклона влево ручное смещение матки или полностью в левое боковое положение (степень D).
H5. Женщинам на сроке беременности более 20 недель с признаками гипоксемии , связанной с пониженным сознанием или которым требуется респираторная или сердечно-сосудистая поддержка или сердечно-легочная реанимация, следует лечить с помощью наклона влево или ручного смещения матки (в идеале влево) для улучшения сердечного выброса и доставка кислорода (степень D).
H6. Использование добавок кислорода во время внутриутробной реанимации плода во время родов было широко распространено в прошлом, но нет доказательств его пользы.Существует мало доказательств вреда для плода, если дополнительный кислород предоставляется в течение длительных периодов времени во время неосложненных родов. В целом, использование кислорода во время родов требуется только при наличии доказательств гипоксемии матери (сатурация кислорода <94%) (степень D).
J. Использование кислорода в периоперационном периоде и во время процедур, требующих седации в сознании (см. Полные разделы 8.15–8.16 и 10.11 Руководства)
J1. Гипероксемия не рекомендуется рутинно в периоперационном и послеоперационном периоде, чтобы уменьшить частоту послеоперационной тошноты и рвоты (степень D).
J2. Все процедуры, включающие седацию в сознании, требуют регулярного непрерывного мониторинга сатурации кислорода с помощью пульсоксиметрии до и во время процедуры, а также в период восстановления, особенно при волоконно-оптической бронхоскопии и эндоскопии верхних отделов ЖКТ, при которых наблюдается снижение сатурации артериальной крови кислородом (SaO 2 ). часто, особенно при одновременном применении седативных средств (степень C).
J3. Значительную десатурацию артериальной крови кислородом (SpO 2 <90% или падение на 4% или более, которое является продолжительным (> 1 мин во время эндоскопических процедур)) следует скорректировать дополнительным кислородом с целью достижения целевого насыщения кислородом 94–98%, или 88–92% у лиц с риском гиперкапнической дыхательной недостаточности (степень D).
J4. Осложненная эндоскопия верхних отделов ЖКТ или процедуры у пациентов с сопутствующей кардиореспираторной патологией особенно часто приводят к гипоксемии, а также могут привести к гиперкапнии, особенно если пациент находится под сильным седативным действием. Рекомендуется измерять газы крови, если таким пациентам требуется длительное введение кислорода. Регулярное введение кислорода не рекомендуется, так как это может задержать распознавание дыхательной недостаточности (степень D).
J5.Постоянная клиническая оценка пациента имеет решающее значение на всех этапах седативных процедур в сознании, а мониторинг капнографии или чрескожного уровня углекислого газа может быть полезным дополнением для выявления раннего угнетения дыхания (степень D).
J6. Во время периода восстановления после процедур, требующих седации в сознании, дополнительный кислород следует титровать для достижения целевого насыщения 94–98% у большинства пациентов и 88–92% у пациентов с риском гиперкапнической дыхательной недостаточности (см. 10.5.1) (оценка D).
Рекомендации по использованию кислорода в периоперационном периоде
✓ Целевое насыщение 94–98% рекомендуется для большинства хирургических пациентов, за исключением пациентов с риском гиперкапнической дыхательной недостаточности, когда необходимо достичь диапазона 88–92%.
✓ Мониторинг пульсоксиметрии рекомендуется послеоперационным пациентам, несмотря на отсутствие доказательств рандомизированных исследований.
✓ Пациенты, использующие контролируемую пациентом анальгезию (PCA), должны проходить двухчасовые оксиметрические наблюдения из-за риска гипоксемии.Кислород следует вводить, чтобы поддерживать пациентов в соответствующем целевом диапазоне насыщения.
✓ Целевое насыщение 94–98% рекомендуется для большинства пациентов с PCA, за исключением пациентов с риском гиперкапнической дыхательной недостаточности, когда необходимо достичь диапазона 88–92%.
✓ Существуют противоречивые данные о соотношении потенциальных преимуществ и рисков периоперационной гипероксемии для снижения риска инфекции области хирургического вмешательства при плановой операции , и нет доказательств такой практики у пациентов, перенесших экстренные хирургические процедуры.Для конкретных процедур требуется больше испытаний, и требуется больше информации о рисках долгосрочной смертности для пациентов с онкологическими заболеваниями. Между тем, кислород не следует использовать по этому показанию за пределами клинических испытаний.
K. Использование кислорода в паллиативной помощи (см. Полный раздел 8.17 Руководства)
К1. Использование кислорода у пациентов паллиативной помощи должно быть ограничено пациентами с SpO 2 постоянно <90% или пациентами, которые сообщают о значительном облегчении одышки от кислорода.У пациентов, не страдающих гипоксемией, перед кислородом следует попробовать опиоиды и немедикаментозные меры (степень B).
К2. Как правило, мониторинг насыщения кислородом или PaO 2 не играет роли в уходе, ориентированном на комфорт, в последние несколько дней жизни. Если пациент чувствует себя комфортно, уровень кислорода не имеет значения и не должен влиять на уход (степень D).
Рекомендации по использованию кислорода в паллиативной помощи
Кислородная терапия для облегчения симптомов одышки у пациентов паллиативной помощи является более сложной задачей, чем простая коррекция гипоксемии.Обратите внимание на следующие вопросы:
✓ Рассмотрите возможность раннего привлечения специалистов по паллиативной помощи и физиотерапевтов.
✓ Поскольку одышка является многофакторным ощущением, необходимо провести всестороннюю оценку сопутствующих факторов (таких как тревога).
✓ Следует рассмотреть возможность применения низких доз опиоидов, поскольку они эффективны для облегчения одышки у пациентов, оказывающих паллиативную помощь.
✓ Перед испытанием кислорода рекомендуется испытать портативный вентилятор для облегчения одышки.
✓ Использование кислорода должно быть адаптировано к индивидуальным потребностям человека, и должна проводиться формальная оценка его эффективности для уменьшения одышки и улучшения качества жизни этого человека.
✓ Кислородную терапию нельзя продолжать без пользы для пациента или когда ее недостатки (например, дискомфорт от масок или назальных канюль, высыхание слизистых оболочек) перевешивают любую вероятную симптоматическую пользу.
L. Смеси кислорода с другими газами (Heliox и Entonox)
Использование гелий-кислородных смесей (Heliox) (см. Полный раздел 8 Руководства.18):
L1. Недостаточно доказательств, подтверждающих использование гелиокса в качестве вдыхаемого газа или в качестве управляющего газа для небулайзерной терапии у взрослых пациентов с острыми обострениями астмы или обострениями ХОБЛ (AECOPD), кроме как в рамках рандомизированных клинических испытаний или в исключительных обстоятельствах. (класс D).
L2. Терапевтическое испытание гелиокса целесообразно у пациентов с механической обструкцией верхних дыхательных путей или послеоперационным стридором (степень D).
L3. Применение гелиокса у пациентов с астмой или ХОБЛ следует рассматривать только в клинических испытаниях или в руках специалистов при тяжелых обострениях, которые не поддаются стандартному лечению (и у пациентов с ХОБЛ, у которых есть противопоказания к интубации) (степень D).
M. Использование смесей закиси азота / кислорода (Entonox) для обезболивания (см. Полный раздел 9.11 Руководства)
N. CPAP и увлажненный высокопоточный назальный кислород
Использование CPAP в периоперационном периоде и при отеке легких (см. Онлайн-раздел 8.19):
N1. Пациенты с диагностированным нарушением дыхания во сне, установленным на CPAP, перенесшие операцию, должны принести с собой свои аппараты и использовать их в предоперационном и послеоперационном периоде. Если адекватная сатурация не достигается, несмотря на терапию CPAP, необходимо оценить ухудшение вентиляции с помощью газов крови и кислорода, чтобы достичь сатурации 88–92% (степень D).
N2. CPAP с увлеченным кислородом для поддержания сатурации 94–98% следует рассматривать как дополнительное лечение для улучшения газообмена у пациентов с кардиогенным отеком легких, которые не отвечают на стандартное лечение в стационаре или на догоспитальном этапе (степень B).
Точка хорошей практики, увлажненный носовой кислород с высоким потоком через назальные канюли
P. Пациенты с трахеостомией или ларингэктомией (см. Раздел 10.3)
P1. Когда кислород требуется пациентам, перенесшим трахеостомию или ларингэктомию, трахеостомическая маска (изменяя поток по мере необходимости) должна достичь желаемого насыщения кислородом (таблицы 1–4). В случае ухудшения состояния пациента (степень D) может потребоваться альтернативное устройство для доставки, обычно тройник, устанавливаемый непосредственно на трахеостомическую трубку.
Q. Увлажнение кислорода (см. Раздел 10.2)
1 кв. Увлажнение не требуется для доставки кислорода с низким потоком (маска или назальные канюли) или для кратковременного использования кислорода с высоким потоком. Поэтому на догоспитальном этапе он не требуется. В ожидании результатов клинических испытаний целесообразно использовать увлажненный кислород для пациентов, которым требуются кислородные системы с высокой скоростью потока более 24 часов или которые сообщают о дискомфорте в верхних дыхательных путях из-за сухости (степень D).
2 кв. В чрезвычайной ситуации использование увлажненного кислорода может быть ограничено пациентами с трахеостомией или искусственными дыхательными путями, хотя эти пациенты могут находиться без увлажнения в течение коротких периодов времени (например, поездки на машине скорой помощи) (степень D).
3 кв. Увлажнение также может быть полезным для пациентов с вязкими выделениями, затрудняющими отхождение мокроты. Этого преимущества можно достичь с помощью небулайзерного физиологического раствора (степень D).
4 кв.Пузырьковые баллончики, которые позволяют потоку кислорода пузыриться через емкость с водой, не должны использоваться, потому что нет доказательств клинически значимого преимущества, но существует риск инфекции (степень D).
Рекомендации по применению увлажненной кислородной терапии
✓ Рассмотрите возможность использования устройства увлажнения кислорода большого объема для пациентов, которым требуется высокая скорость потока или более длительный кислород, особенно если задержка мокроты является клинической проблемой.
✓ При отсутствии искусственных дыхательных путей решение об увлажнении дополнительного кислорода должно приниматься на индивидуальной основе, но эта практика не основана на доказательствах.
R. Управляющий газ для распыления (см. Раздел 10.4)
R1. У пациентов с астмой небулайзеры должны приводиться в движение кислородом по трубопроводу или кислородным баллоном, снабженным регулятором высокого потока, способным обеспечивать скорость потока> 6 л / мин.По окончании небулайзерной терапии пациенту следует снова надеть его обычную кислородную маску или канюли. Если баллон не обеспечивает такой расход, следует использовать небулайзер с воздушным приводом (с электрическим компрессором) с дополнительным кислородом через назальные канюли со скоростью 2–6 л / мин для поддержания соответствующего уровня насыщения кислородом (степень D).
R2. Когда небулайзерные бронходилататоры назначаются пациентам с гиперкапническим ацидозом, их следует вводить с помощью ультразвукового небулайзера или струйного небулайзера, управляемого сжатым воздухом, и, при необходимости, одновременно следует вводить дополнительный кислород через назальные канюли для поддержания насыщения кислородом 88– 92%.Такие же меры предосторожности следует применять к пациентам с риском гиперкапнической дыхательной недостаточности до получения результатов анализа газов крови, а во время лечения следует постоянно контролировать сатурацию кислорода. После завершения распыления у пациентов с риском гиперкапнической дыхательной недостаточности их предыдущая таргетная кислородная терапия должна быть возобновлена (степень D).
Рекомендации по передовой практике
Не допускайте возникновения гипоксемии при применении небулайзерной терапии.
Газ газовый для распыления в машинах скорой помощи:
✓ Во время лечения медперсоналом небулайзеры с кислородным приводом должны использоваться для пациентов с астмой и могут использоваться для пациентов с ХОБЛ при отсутствии компрессорной системы с воздушным приводом. Если кислород используется для пациентов с известной ХОБЛ, его использование должно быть ограничено 6 мин. Это доставит большую часть распыленной дозы лекарства, но ограничит риск гиперкапнической дыхательной недостаточности (раздел 10.4). Службам скорой помощи рекомендуется изучить возможность внедрения небулайзеров с батарейным питанием, пневматических небулайзеров или портативных ультразвуковых небулайзеров.
S. Назначение кислородной терапии (см. Полный раздел 11 Руководства)
S1. В каждом медицинском учреждении должен быть стандартный документ о назначении кислорода или, предпочтительно, специальная кислородная секция на всех картах назначения лекарств или управляемое назначение кислорода в электронных системах назначения (уровень D).
S2. Всегда следует выписывать рецепт на кислород, за исключением случаев внезапного заболевания, когда его нужно начинать немедленно и задокументировать ретроспективно (степень D).
S3. Врачи и другие лица, выписывающие рецепты, должны назначать кислород, используя целевой диапазон насыщения (разделы 8, 9 и 11), и подписывать карту лекарств или электронное распоряжение о назначении (степень D).
S4. Всем пациентам, поступающим в больницу, следует назначать целевой диапазон насыщения кислородом. Это гарантирует, что каждый пациент получит соответствующую кислородную терапию, если в ней возникнет необходимость. Это также гарантирует, что все врачи будут осведомлены о соответствующем целевом диапазоне кислорода для каждого пациента, находящегося под их наблюдением (степень D).
Правила надлежащей практики, связанные с назначением и проведением кислородной терапии пациентам
✓ Кислород следует назначать в таблице лекарств или в электронной системе назначения с использованием целевого диапазона насыщения.
✓ Кислород следует назначать в соответствии с целевым диапазоном насыщения, а не предписывать фиксированную концентрацию кислорода или долю вдыхаемого кислорода (см. Рекомендации A1, A2, A4 и A5)
✓ В большинстве чрезвычайных ситуаций кислород предоставляется пациентам немедленно без официального рецепта.Отсутствие рецепта никогда не должно препятствовать введению кислорода в случае необходимости в экстренных ситуациях. Тем не менее, последующая письменная запись должна быть сделана о том, какая кислородная терапия была проведена каждому пациенту, аналогично записи всех других видов неотложной помощи.
✓ Если у пациента есть карточка с предупреждением о кислороде, начальная кислородная терапия должна основываться на указаниях на карточке до тех пор, пока не будут доступны результаты анализа газов крови.
Т.Мониторинг и корректировка кислородной терапии (см. Полные разделы 9–11 Руководства)
T1. Пульсоксиметрия должна быть доступна во всех местах, где медицинские работники используют кислород в чрезвычайных ситуациях (см. Также ограничения использования пульсоксиметрии в разделе 7.1.2) (степень D).
T2. Во всех документах, в которых регистрируются измерения оксиметрии или результаты анализа газов крови, должно быть указано, дышит ли пациент воздухом или определенным устройством для доставки кислорода, а также скорость потока с использованием сокращений, приведенных в таблице 5 (степень D).
T3. Во всех ситуациях, когда требуются повторные измерения газов крови, их следует измерять как можно скорее, обычно в течение 30 минут после любого изменения лечения, чтобы определить, подходят ли предлагаемые целевые значения насыщения. Рассмотрите возможность использования постоянного артериального катетера, если может потребоваться несколько образцов (степень D).
T4. Регулировки должны производиться только зарегистрированным персоналом, обученным подавать кислород. Если насыщение кислородом падает ниже заданного диапазона, концентрацию кислорода следует увеличить; если насыщение превышает этот диапазон, следует снизить концентрацию кислорода.Если мониторинг насыщения кислородом выполняется незарегистрированным персоналом (например, медицинскими работниками), должен существовать четкий протокол, требующий, чтобы они информировали персонал, обученный подавать кислород, если насыщение кислородом выше или ниже целевого уровня насыщения. (класс D).
Рекомендации по применению кислородной терапии
✓ Для пациентов с гипоксемией оксигенотерапию следует продолжать во время других процедур, например, небулайзерной терапии.Клиницисты должны оценить клинический статус пациента перед назначением кислорода, а состояние пациента следует часто повторно оценивать во время использования кислорода (см. Рекомендации B1 – B3).
✓ Лечащий врач должен по возможности отмечать насыщение кислородом перед началом кислородной терапии, но никогда не прекращать или откладывать кислородную терапию для тяжелобольных пациентов (см. Рекомендацию B2).
✓ Медицинский работник должен начать кислородную терапию, используя подходящую систему доставки и скорость потока, как указано в разделах 8–10 данного руководства.Целевое насыщение кислородом должно быть задокументировано в респираторной части таблицы наблюдений.
✓ По возможности пациентам следует выдавать информационный листок о кислороде (пример в веб-приложении 6 на веб-сайте BTS).
✓ Персонал должен регулярно проверять подачу кислорода и соединения, так как имели место серьезные инциденты из-за отключения или неправильного подключения источников кислорода.
✓ Персонал должен обеспечить подачу достаточного количества кислорода во время транспортировки и во время нахождения пациентов в диагностических отделениях.Кроме того, необходимо постоянно контролировать насыщение кислородом у тяжелобольных пациентов, которым требуется сопровождение. Это связано с тем, что имели место серьезные инциденты, связанные со случайным прекращением подачи кислорода или исчерпанием баллонов во время переездов между ними или пересылки в другие отделения, например, для рентгеновских снимков.
U. Отлучение от груди и прекращение кислородной терапии
У1. Уменьшите концентрацию кислорода, если пациент клинически стабилен и насыщение кислородом выше целевого диапазона или если оно находится в верхней зоне целевого диапазона в течение некоторого времени (обычно 4–8 часов) (степень D).
У2. Если целевое насыщение сохраняется, новую систему доставки и поток следует продолжить. Повторные измерения газов крови не требуются. Если состояние пациента стабильно, процесс можно повторить, и в конечном итоге пациент может быть отлучен от кислорода (см. Раздел 12) (степень D).
U3. Большинство стабильных выздоравливающих пациентов в конечном итоге будут снижены до 2 л / мин через носовые канюли до прекращения кислородной терапии. Пациентам с риском гиперкапнической дыхательной недостаточности можно снизить дозу до 1 л / мин (или иногда до 0.5 л / мин) через носовые канюли или 24% маску Вентури со скоростью 2 л / мин как самую низкую концентрацию кислорода до прекращения кислородной терапии (степень D).
U4. Кислородную терапию следует прекратить, как только пациент станет клинически стабильным на низкой концентрации кислорода, и насыщение кислородом будет в пределах желаемого диапазона при двух последовательных наблюдениях (но рецепт целевого диапазона насыщения должен оставаться активным в случае ухудшения состояния в будущем). Возможно, будет целесообразно изменить целевой диапазон после обследования старшим специалистом у пациентов с хроническим сердечно-легочным заболеванием, у которых либо сатурация <94% в стабильном состоянии, либо у которых считается целесообразным выписаться из больницы с сатурацией <94% в ожидании амбулаторной оценки кислорода.Также следует прекратить подачу кислорода, если пациент подошел к концу письменного протокола назначенного по времени кислорода (например, в послеоперационном периоде) (степень D).
U5. Сатурацию кислорода в воздухе следует контролировать в течение 5 мин после прекращения кислородной терапии. Если он остается в желаемом диапазоне, его следует перепроверить через 1 час (степень D).
U6. Если насыщение кислородом и физиологическая оценка «отслеживание и запуск» (например, NEWS) удовлетворительны через 1 час, пациент благополучно прекратил кислородную терапию.Тем не менее, сатурацию и физиологию следует продолжать регулярно контролировать в соответствии с основным клиническим состоянием пациента (степень D).
U7. Если насыщение падает ниже целевого диапазона пациента при прекращении кислородной терапии, перезапустите самую низкую концентрацию, которая поддерживала пациента в целевом диапазоне, и наблюдайте в течение 5 минут. Если это восстанавливает насыщение до целевого диапазона, продолжайте кислородную терапию на этом уровне и попытайтесь снова прекратить кислородную терапию позже, при условии, что состояние пациента остается клинически стабильным (степень D).
U8. Если пациенту требуется возобновить кислородную терапию с более высокой концентрацией, чем раньше, для поддержания того же целевого диапазона насыщения, пациент должен пройти клинический осмотр, чтобы установить причину этого ухудшения (степень D).
U9. У некоторых пациентов может развиться эпизодическая гипоксемия (например, после незначительной нагрузки или из-за закупорки слизью) после безопасного прекращения кислородной терапии. Постоянное назначение целевого диапазона насыщения позволит этим пациентам получать кислород по мере необходимости, но временная бессимптомная десатурация не требует коррекции (степень D).
V. Практические аспекты использования кислорода на догоспитальном и стационарном лечении и использование карточек с предупреждением о кислороде (см. Полные разделы 9–11 Руководства)
V1. В медицинских центрах первичной медико-санитарной помощи должен быть доступен экстренный кислород, предпочтительно с использованием кислородных баллонов со встроенными регуляторами высокого расхода. В качестве альтернативы необходимо использовать кислородные баллоны, оснащенные регуляторами высокого потока (подача до 15 л / мин), чтобы их можно было использовать с резервуарными масками (степень D).
V2.Медицинские организации должны принять меры для исключения риска подключения кислородных трубок к неправильному настенному отверстию для выпуска кислорода или к выпускным отверстиям, по которым вместо кислорода подается сжатый воздух или другие газы. Когда расходомеры воздуха не используются, их следует вынимать из настенных розеток или закрывать специальной крышкой для выпускных отверстий. Следует проявлять особую осторожность, если используются двойные выпускные отверстия для кислорода (степень D).
Рекомендации, связанные с практическими аспектами кислородной терапии
Оценка и немедленная кислородная терапия:
✓ Пациентов с хронической гипоксемией с клиническим обострением, связанным с падением сатурации кислорода на 3% или более при их обычной кислородной терапии, обычно следует обследовать в больнице с оценкой газов в крови.PaO 2 <7 кПа соответствует SpO 2 ниже ∼85%.
✓ Первоначальная кислородная терапия, которая будет использоваться в различных клинических ситуациях, представлена в таблицах 1–4.
✓ Если в анамнезе имеется явный анамнез астмы, сердечной недостаточности или другого излечимого заболевания, необходимо назначить соответствующее лечение в соответствии с руководящими принципами или стандартными планами ведения для каждого заболевания.
✓ Сатурацию кислорода следует постоянно контролировать, пока состояние пациента не стабилизируется или пока он не поступит в больницу для полной оценки.Концентрацию кислорода следует регулировать в сторону увеличения или уменьшения для поддержания целевого диапазона насыщения.
✓ В большинстве экстренных ситуаций кислород предоставляется пациентам немедленно без официального рецепта или заказа на лекарства. Отсутствие рецепта никогда не должно препятствовать введению кислорода в случае необходимости в экстренных ситуациях. Однако необходимо сделать последующий письменный отчет о том, какая кислородная терапия была проведена каждому пациенту (аналогично записи всех других видов неотложной помощи).
✓ Врачи общей практики или лица, оказывающие первую помощь, посещающие на дому пациента, должны иметь при себе портативный пульсоксиметр для оценки гипоксемии и регулирования использования кислорода, если таковой имеется, и должны вызывать скорую помощь при подозрении на гипоксемию или другое серьезное заболевание.
✓ Лицам, оказывающим неотложную помощь в сельских или отдаленных районах, следует рассмотреть возможность ношения переносного кислородного баллона как части своего аварийного оборудования.
Карты кислородного предупреждения для пациентов с гиперкапнической дыхательной недостаточностью:
✓ Пациентам с ХОБЛ (и другими состояниями повышенного риска), у которых был эпизод гиперкапнической дыхательной недостаточности, следует выдавать карточку с предупреждением о кислороде и маску Вентури на 24% или 28%.Они должны быть проинструктированы показывать карточку бригаде скорой помощи и персоналу отделения неотложной помощи в случае обострения.
✓ Карты оповещения о кислороде с согласованным содержанием можно получить на веб-сайте BTS.
✓ Содержимое карточки с предупреждениями должно быть указано лечащим врачом лечащим врачом на основании предыдущих результатов анализа газов крови.
✓ Бригада первичной медико-санитарной помощи и скорая помощь также должна быть проинформирована больничной бригадой с ХОБЛ о том, что у пациента был эпизод гиперкапнической дыхательной недостаточности и что он имеет карточку с предупреждением о кислороде.Домашний адрес и идеальная концентрация кислорода или целевые диапазоны насыщения этих пациентов могут быть отмечены в системах управления машиной скорой помощи, а информация, при необходимости, передана бригаде скорой помощи.
✓ Когда это возможно, в нерабочее время службы оказания неотложной первичной медико-санитарной помощи больничная бригада ХОБЛ или бригада первичной медико-санитарной помощи должны проинформировать о том, что у пациента был эпизод гиперкапнической дыхательной недостаточности, и при наличии карточки с предупреждением о кислороде. . Использование кислорода у этих пациентов будет осуществляться в соответствии с инструкциями в карточке предупреждений или протоколом для конкретного пациента, которым могут поделиться бригады больницы, служба скорой помощи и бригада первичной медико-санитарной помощи.
Вт. Практические аспекты подачи кислорода, документация и мониторинг
W1. Зарегистрированные медсестры и другие лица, отпускающие лекарства в больницах, должны подписывать карту лекарств или электронную выписанную карту при каждом приеме лекарств и проверять, получает ли пациент кислородную терапию. Это необходимо для проверки того, что пациент находится в пределах целевой насыщенности, а также для проверки того, следует ли начинать отлучение и прекращение приема (степень D).
W2.Большинству пациентов назначают целевой диапазон кислорода. Если пациенты находятся в эфире во время приема лекарств, дипломированные медсестры должны подписать карту лекарств с использованием кода, такого как ‘A’ для воздуха, и карта наблюдений также должна быть заполнена с использованием кода A для воздуха (см. Таблицу 5 и рисунок 19 в полном руководстве) (класс D).
W3. У всех пациентов должно наблюдаться насыщение кислородом в течение как минимум 5 минут после начала кислородной терапии или для пациентов, которым требуется повышенная концентрация кислорода и после того, как оксигенотерапия была уменьшена или остановлена (степень D).
W4. Если насыщение кислородом выше целевого диапазона насыщения и состояние пациента стабильно, необходимо изменить систему доставки или скорость потока кислорода, чтобы вернуть насыщение в целевой диапазон (степень D).
W5. У пациентов с целевой сатурацией 88–92% газы крови должны измеряться в течение 30–60 минут. Это необходимо для предотвращения повышения уровня углекислого газа. Эта рекомендация также применима к тем, кто подвержен риску развития гиперкапнической дыхательной недостаточности, но имеет нормальное PCO 2 при первоначальном измерении газов крови (степень D).
W6. Стабильным пациентам, у которых сатурация кислорода находится в пределах их целевого диапазона сатурации 94–98%, не требуется повторных измерений газов крови в течение 30–60 минут, если нет риска гиперкапнической дыхательной недостаточности и ацидоза, и могут не потребоваться дальнейшие измерения газов крови, если нет. должно быть дальнейшее ухудшение, включая симптомы или признаки возможной гиперкапнии (степень D).
W7. У стабильных пациентов, получающих кислородную терапию, необходимо четыре раза в день измерять SpO 2 и физиологические параметры (например, NEWS) (степень D).
W8. У тех, у кого есть признаки критического заболевания (например, оценка NEWS 7 или выше), необходимо постоянно контролировать сатурацию кислорода, и пациенту может потребоваться помощь уровня 2 или уровня 3 в отделении с высокой степенью зависимости или в отделении интенсивной терапии (степень D).
W9. Если пациент клинически стабилен и сатурация кислорода находится в пределах целевого диапазона, лечение следует продолжить (или, в конечном итоге, снизить) в зависимости от клинической ситуации (степень D).
W10.Кислородную терапию следует увеличивать, если насыщение ниже желаемого диапазона, и уменьшать, если насыщение выше желаемого диапазона (и в конечном итоге прекращать терапию по мере выздоровления пациента) (степень D).
W11. Новое насыщение (и новая система доставки) и скорость потока должны быть записаны в карте наблюдения пациента через 5 минут лечения при новой концентрации кислорода. Каждое изменение должно быть зарегистрировано врачом, обученным подавать кислород, путем подписания карты наблюдения (только изменения должны быть подписаны) (степень D).
W12. Повторные измерения газов крови не требуются для стабильных пациентов, которым требуется пониженная концентрация кислорода (или прекращение кислородной терапии) для поддержания желаемой целевой насыщенности (степень D).
W13. Пациентам без риска гиперкапнической дыхательной недостаточности не всегда требуется повторное измерение газов крови после повышения концентрации кислорода. Однако пациенту требуется клинический осмотр, чтобы определить, почему снизилась сатурация кислорода (степень D).
W14. Пациентам с риском гиперкапнической дыхательной недостаточности (обычно с целевым диапазоном 88–92%; см. Таблицу 4) требуется повторная оценка газов крови через 30–60 минут после увеличения оксигенотерапии (чтобы убедиться, что уровень углекислого газа не повышается. ) (класс D).
W15. Для пациентов без риска гиперкапнической дыхательной недостаточности достаточно мониторинга с помощью пульсоксиметра (повторные измерения газов крови не требуются) при условии, что пациент клинически стабилен, а сатурация кислорода остается в желаемом диапазоне, обычно 94–98% (степень D).
W16. Если насыщение кислородом пациента ниже предписанного целевого диапазона, сначала проверьте все аспекты системы доставки кислорода и оксиметра на наличие неисправностей или ошибок (степень D).
W17. Если сатурация кислорода у пациента постоянно ниже установленного целевого диапазона, необходимо пройти медицинское обследование, а оксигенотерапию следует увеличить в соответствии с согласованным письменным протоколом (степень D).
W18. Если насыщение кислородом не увеличивается после 5–10 минут усиленной кислородной терапии или если после медицинского осмотра есть клинические опасения, то измерения газов крови следует повторить (степень D).
X. Обучение назначению и использованию кислорода
X1. Все врачи, назначающие кислород, должны пройти соответствующую подготовку и иметь доступ к письменным или электронным инструкциям по назначению кислорода, основанным на этом национальном руководстве (уровень D) (см. Онлайн-приложения 7 и 8).
X2. В каждой больнице должна быть программа обучения, чтобы клинический персонал был знаком с политикой больницы в отношении подачи кислорода. Ввиду большого количества неблагоприятных инцидентов, связанных с кислородной терапией, рекомендуется, чтобы все медицинские учреждения, работающие в условиях острого лечения, включали базовую подготовку по использованию кислорода в обязательные программы обучения для всего клинического персонала (уровень D).
Медицинские работники должны использовать клинические суждения, знания и опыт при принятии решения о целесообразности применения рекомендаций по ведению пациентов. Приведенные здесь рекомендации являются руководством и могут не подходить для использования во всех ситуациях. Представленное руководство не отменяет обязанности медицинских работников принимать решения, соответствующие обстоятельствам каждого пациента, после консультации с пациентом и / или его опекуном или попечителем.
Синдром острого респираторного дистресса — Американский семейный врач
1. Эшбо Д.Г., Бигелоу ДБ, Мелкая Т.Л., Левин Б.Е. Острый респираторный дистресс у взрослых. Ланцет . 1967; 2: 319–23 ….
2. Хадсон Л.Д., Steinberg KP. Эпидемиология острого повреждения легких и ОРДС. Сундук . 1999; 116 (1 доп.): S74–82.
3. Лур ИР, Антонсен К, Карлссон М, Аардал S, Торстейнссон А, Фростелл CG, и другие.Заболеваемость и смертность после острой дыхательной недостаточности и острого респираторного дистресс-синдрома в Швеции, Дании и Исландии. Исследовательская группа АРФ. Am J Respir Crit Care Med . 1999; 159: 1849–61.
4. Roupie E, Лепаж E, Высоцкий М, Fagon JY, Частре J, Дрейфус Д., и другие. Распространенность, этиология и исходы острого респираторного дистресс-синдрома среди пациентов с гипоксемией, находящихся на ИВЛ. SRLF Совместная группа по механической вентиляции. Intensive Care Med . 1999; 25: 920–9.
5. Крафт П., Фридрих П., Пернерсторфер Т, Фитцджеральд Р. Д., Koc D, Шнайдер Б, и другие. Синдром острого респираторного дистресс-синдрома: определения, степень тяжести и клинический исход. Анализ 101 клинического исследования. Intensive Care Med . 1996; 22: 519–29.
6. Жардин Ф, Феллахи JL, Beauchet A, Вийяр-барон А, Лубьер Y, Страница Б.Прогноз острого респираторного дистресс-синдрома улучшился через 15 лет. Intensive Care Med . 1999; 25: 936–41.
7. Бернар Г.Р., Артигас А, Бригам К.Л., Карлет Дж. Фальке К, Хадсон Л, и другие. Отчет американо-европейской консенсусной конференции по ОРДС: определения, механизмы, соответствующие результаты и координация клинических исследований. Intensive Care Med . 1994; 20: 225–32.
8.Бернар Г.Р., Артигас А, Бригам К.Л., Карлет Дж. Фальке К, Хадсон Л, и другие. Конференция Американо-европейского консенсуса по ОРДС. Определения, механизмы, соответствующие результаты и координация клинических исследований. Am J Respir Crit Care Med . 1994. 149 (3 ч. 1): 818–24.
9. Посуда LB, Matthay MA. Острый респираторный дистресс-синдром. N Engl J Med . 2000; 342: 1334–49.
10.Гарбер Б.Г., Hebert PC, Yelle JD, Ходдер Р.В., Макгоуэн Дж. Синдром респираторного дистресс-синдрома взрослых: систематический обзор заболеваемости и факторов риска. Crit Care Med . 1996; 24: 687–95.
11. Хадсон ЛД, Милберг JA, Анарди Д, Маундер Р.Дж. Клинические риски развития острого респираторного дистресс-синдрома. Am J Respir Crit Care Med . 1995; 151 (2 ч. 1): 293–301.
12. Ирибаррен С, Джейкобс Д.Р. Младший, Сидни С, Брутто MD, Эйснер MD.Курение сигарет, потребление алкоголя и риск ОРДС: 15-летнее когортное исследование в условиях регулируемого медицинского обслуживания. Сундук . 2000; 117: 163–8.
13. Мох М, Mannino DM. Расовые и гендерные различия в смертности от острого респираторного дистресс-синдрома в Соединенных Штатах: анализ данных о смертности от нескольких причин (1979–1996 гг.). Crit Care Med . 2002; 30: 1679–85.
14. Томашевски JF мл. Легочная патология респираторного дистресс-синдрома взрослых. Clin Chest Med . 1990; 11: 593–619.
15. Гудман Л.Р., Фумагалли Р., Tagliabue P, Tagliabue M, Феррарио М, Гаттинони L, и другие. Респираторный дистресс-синдром у взрослых, вызванный легочными и внелегочными причинами: КТ, клинические и функциональные корреляции. Радиология . 1999; 213: 545–52.
16. Международные конференции по консенсусу в области интенсивной терапии: ИВЛ при ОРДС. Am J Respir Crit Care Med . 1999; 160: 2118–24.
17. Дрейфус Д., Сомон Г. Повреждение легких, вызванное вентилятором: уроки экспериментальных исследований. Am J Respir Crit Care Med . 1998. 157: 294–323.
18. Treggiari MM, Роман Ж.А., Мартин Дж. Б., Suter PM. Воздушные кисты и бронхоэктазы преобладают в независимых областях при тяжелом остром респираторном дистресс-синдроме: компьютерно-томографическое исследование изменений, связанных с вентилятором. Crit Care Med . 2002; 30: 1747–52.
19. Нэш Г, Бленнерхассетт Дж. Б., Понтоппидан Х. Поражения легких, связанные с кислородной терапией и искусственной вентиляцией легких. N Engl J Med . 1967; 276: 368–74.
20. Hirvela ER. Достижения в лечении острого респираторного дистресс-синдрома: защитная вентиляция. Arch Surg . 2000. 135: 126–35.
21. Сеть острого респираторного дистресс-синдрома.Вентиляция с меньшими дыхательными объемами по сравнению с традиционными дыхательными объемами при остром повреждении легких и остром респираторном дистресс-синдроме. N Engl J Med . 2000; 342: 1301–8.
22. Артигас А, Бернар Г.Р., Карлет Дж. Дрейфус Д., Гаттинони L, Хадсон Л, и другие. Американо-европейская консенсусная конференция по ОРДС, часть 2. Вентиляционная, фармакологическая, поддерживающая терапия, стратегии дизайна исследования и вопросы, связанные с выздоровлением и ремоделированием. Intensive Care Med . 1998. 24: 378–98.
23. Hirschl RB, Родитель А, Тули Р., Маккракен М, Джонсон К, Шаффер TH, и другие. Жидкостная вентиляция улучшает легочную функцию, газообмен и повреждение легких на модели дыхательной недостаточности. Энн Сург . 1995; 221: 79–88.
24. Деллинджер Р.П., Циммерман Ю.Л., Тейлор Р.В., Штраубе RC, Хаузер Д.Л., Крайнер ГДж, и другие.Эффекты вдыхаемого оксида азота у пациентов с острым респираторным дистресс-синдромом: результаты рандомизированного исследования фазы II. Crit Care Med . 1998; 26: 15–23.
25. Voggenreiter G, Neudeck F, Ауфмколк М, Фассбиндер Дж. Hirche H, Обертаке У, и другие. Прерывистое положение лежа на животе при лечении тяжелых и умеренных посттравматических повреждений легких. Crit Care Med . 1999; 27: 2375–82.
26. Моррис А.Х., Уоллес CJ, Menlove RL, Клеммер Т.П., Орм Дж. Ф. младший, Ткачиха Л.К., и другие. Рандомизированное клиническое испытание вентиляции с контролируемым давлением с обратной пропорцией и экстракорпорального удаления CO 2 при респираторном дистресс-синдроме у взрослых. Am J Respir Crit Care Med . 1994. 149 (2 п.1): 295–305.
27. Ульрих Р, Лорбер С, Родер Г, Урак Г, Фарняк Б, Сладен Р.Н., и другие.Терапия контролируемым давлением в дыхательных путях, ингаляция оксида азота, положение лежа на животе и экстракорпоральная мембранная оксигенация (ЭКМО) как компоненты комплексного подхода к ОРДС. Анестезиология . 1999; 91: 1577–86.
28. Медури ГУ, Хедли А.С., Золотая Е, Карсон SJ, Умбергер Р.А., Келсо Т, и другие. Эффект длительной терапии метилпреднизолоном при нерешенном остром респираторном дистресс-синдроме: рандомизированное контролируемое исследование. ЯМА . 1998. 280: 159–65.
29. Райт ЧП, Кармайкл ЛК, Бернар ГР. Влияние бронходилататоров на механику легких при остром респираторном дистресс-синдроме (ОРДС). Сундук . 1994; 106: 1517–23.
30. Джепсен С, Херлевсен П., Кнудсен П., Бад Мичиган, Klausen NO. Антиоксидантное лечение N-ацетилцистеином во время респираторного дистресс-синдрома у взрослых: проспективное, рандомизированное, плацебо-контролируемое исследование. Crit Care Med . 1992; 20: 918–23.
31. Anzueto A, Баумэн Р.П., Гунтупалли К.К., Weg JG, Weidemann HP, Равентос А.А., и другие. Сурфактант в аэрозольной форме у взрослых с острым респираторным дистресс-синдромом, вызванным сепсисом. N Engl J Med . 1996; 334: 1417–21.
32. Гадек Ю.Е., DeMichele SJ, Карлстад, доктор медицины, Пахт ER, Донахью М, Альбертсон Т.Э., и другие.Влияние энтерального питания с эйкозапентаеновой кислотой, гамма-линолевой кислотой и антиоксидантами у пациентов с острым респираторным дистресс-синдромом. Crit Care Med . 1999; 27: 1409–20.
33. Гаммон РБ, Шин М.С., Buchalter SE. Легочная баротравма при ИВЛ. Закономерности и факторы риска. Сундук . 1992. 102: 568–72.
34. Валта П., Уусаро А, Нуньес С, Руоконен Э, Такала Дж.Синдром острого респираторного дистресс-синдрома: частота, клиническое течение и стоимость лечения. Crit Care Med . 1999; 27: 2367–74.
35. Сучыта М.Р., Клеммер Т.П., Эллиотт К.Г., Орм Дж. Ф. младший, Моррис А.Х., Якобсон Дж. и другие. Повышенная смертность пожилых пациентов с острым респираторным дистресс-синдромом. Сундук . 1997; 111: 1334–9.
36. Дэвидсон Т.А., Рубенфельд Г.Д., Колдуэлл ES, Хадсон Л.Д., Steinberg KP.Влияние острого респираторного дистресс-синдрома на долгосрочную выживаемость. Am J Respir Crit Care Med . 1999; 160: 1838–42.
37. Ely EW, Уиллер А.П., Томпсон БТ, Анчукевич М, Штейнберг К.П., Бернар ГР. Скорость выздоровления и прогноз у пожилых людей, у которых разовьется острое повреждение легких и острый респираторный дистресс-синдром. Энн Интерн Мед. . 2002; 136: 25–36.
38. Nuckton TJ, Алонсо Ж.А., Каллет РХ, Даниэль БМ, Питте Дж. Ф., Эйснер MD, и другие.Фракция мертвого пространства легких как фактор риска смерти при остром респираторном дистресс-синдроме. N Engl J Med . 2002; 346: 1281–6.


